I. Воспалительные и инфекционные образования шеи:
а) Вирусная лимфаденопатия. Наиболее частой формой шейного лимфаденита, встречающейся и у детей, и у взрослых, является реактивная лимфаденопатия, вызванная вирусной инфекцией. Чаще всего она возникает во время или после эпизода острого респираторного заболевания. Причинными вирусами могут быть аденовирусы, риновирусы, коксакивирусы А и В, вирус Эпштейна-Барр, цитомегаловирус, вирус простого герпеса, вирус иммунодефицита человека. Важно отметить, что в дальнейшем в лимфоузлах может развиваться бактериальное воспаление, которое может стать причиной гнойной лимфаденопатии.
Но в большинстве случаев отмечается симметричное двустороннее увеличение лимфоузлов, которое разрешается самостоятельно спустя 1-2 недели после окончания симптомов респираторного заболевания. Кроме случаев гнойного лимфаденита (быстро увеличивающийся в размерах узел, с флюктуацией или резкой болезненностью), лечение симптоматическое. В случаях, когда увеличенный лимфоузел сохраняется дольше нескольких недель, либо при наличии других угрожающих признаков, описанных выше, может потребоваться биопсия лимфоузла.
б) Бактериальная лимфаденопатия. Бактериальная, или гнойная, лимфаденопатия, подобно вирусной лимфаденопатии, развивается после эпизода острой респираторной инфекции. Но в данном случае увеличение лимфоузлов более выраженное, сопровождается флюктуацией, болью в горле, лихорадкой, высыпаниями на коже. Наиболее частыми патогенами являются золотистый стафилококк и β-гемолитический стрептококк группы А, но иногда встречается анаэробная и грамотрицательная флора. Лечение начинают с пробной антибактериальной терапии, препарат должен быть активным в отношении грамиоложительной флоры и анаэробов.
При неэффективности проводится либо внутривенная антибактериальная терапия, либо иссечение и дренирование лимфоузла с посевом отделяемого и дальнейшей антибактериальной терапией, направленной на выявленного патогена. К другим распространенным причинам бактериального лимфаденита относятся:
1. Болезнь кошачьей царапины. Болезнь кошачьей царапины чаще всего встречается у пациентов моложе 20 лет. К симптомам относят болезненное увеличение поднижнечелюстных или околоушных лимфоузлов, которое сопровождается недомоганием и лихорадкой. При сборе анамнеза обнаруживается недавний контакт с кошками. Из-за постоянного протирания глаз, либо из-за попадания на них возбудителя, развивается окулогландулярный синдром, который представляет собой односторонний конъюнктивит, сочетающийся с регионарным лимфаденитом.
Вызывает болезнь кошачьей царапины Bartonella henselae, идентифицировать которую можно при окраске по Вартину-Старри. Установить диагноз помогает реакция непрямой иммунофлюоресценции на определение ДНК бартонелл, данный метод отличают высокая чувствительность и специфичность. Лечение обычно симптоматическое, поскольку заболевание часто разрешается самостоятельно, но назначение эритромицина или ципрофлоксацина может ускорить процесс выздоровления. Вскрытия лимфоузлов лучше избегать, т.к. это может привести к формированию фистул.
2. Микобактериальные инфекции лимфатических узлов. Атипичные микобактериальные инфекции могут быть вызваны различными микроорганизмами, среди которых М. avium-intracellulare, М. scrofulaceum и М. kansasii. Они проявляются односторонним увеличением верхнелатеральных шейных лимфоузлов, часто с поражением кожи. Чаще микобактериальный лимфаденит встречается у детей, пациентов с иммунодефицитом, а также у лиц, недавно вернувшихся из заграничных поездок. Лечение заключается в удалении лимфоузла, либо в его вскрытии и дренировании с последующей противотуберкулезной терапией.
Напротив, вызванная М. tuberculosis лимфоаденопатия чаще бывает двусторонней и не ограничена какой-то определенной областью шеи. Туберкулезный лимфаденит встречается реже, чем атипичная микобактериальная инфекция. Для него характерно наличие общих симптомов (лихорадка, потеря массы тела). Чаще встречается у взрослых пациентов с иммунодефицитом, после недавних выездов заграницу или контакта с представителями эндемичной популяции. Диагноз шейного туберкулеза (скрофула) обычно выставляется после проведения реакции на кислотоустойчивые бактерии, либо после посева на культуру пробы из удаленного лимфоузла; заподозрить его можно при проведении кожных проб. Лечение состоит в назначении противотуберкулезных препаратов.
3. Туляремия лимфатических узлов. Типичными признаками туляремии являются острый тонзиллит, лихорадка, ознобы, болезненное увеличение шейных лимфоузлов. Туляремию вызывает Francisella tularensis, заражение происходит при контакте с кроликами, клещами, при употреблении зараженной воды. Диагноз ставится по данным серологии и посева на культуру. Для лечения используется стрептомицин внутримышечно.
4. Бруцеллез лимфатических узлов. Бруцеллез сопровождается генерализованной лимфаденопатией с лихорадкой и недомоганием. Его вызывают микроорганизмы рода бруцелл, чаще всего болеют дети, которые употребляли в пищу непастеризованное молоко. В диагностике используются серологические и культуральные методы. Лечение — антибактериальная терапия, обычно используется либо триметоприм/сульфаметоксазол, либо тетрациклин.
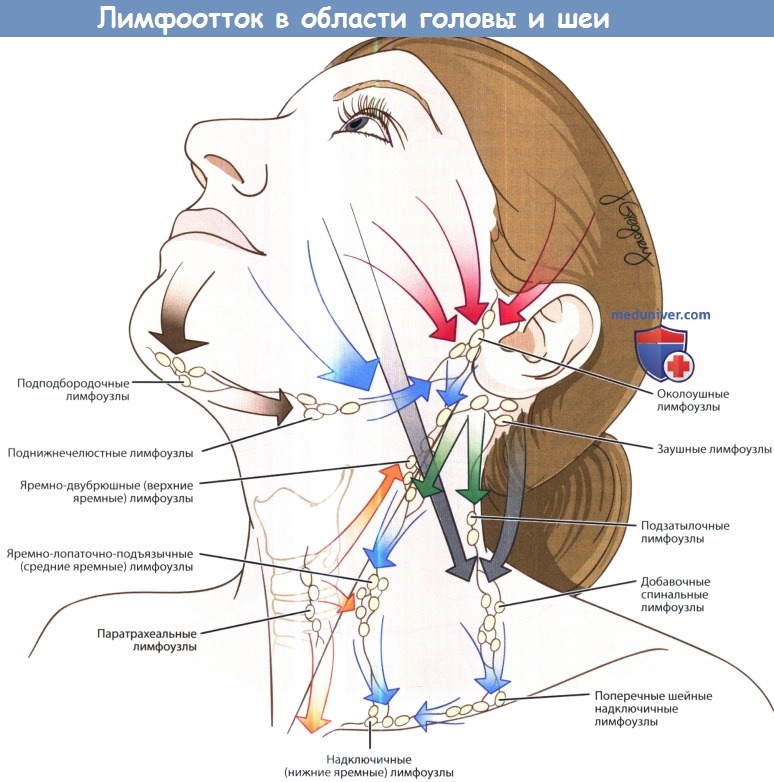 Лимфотток в области головы и шеи.
Лимфотток в области головы и шеи.
в) Грибковые инфекции. У лиц со здоровой иммунной системой грибковые инфекции встречаются значительно реже, чем бактериальные или вирусные. Но у лиц с иммунодефицитом встречаемость возрастает многократно. К наиболее распространенным возбудителям относятся представители Candida, Histoplasma и Aspergillus. Диагностика либо серологическими методами, либо микроскопией мазка. Лечение обычно агрессивное, используется внутривенное введение амфотерицина В, а в некоторых случаях коррекция имеющегося иммунодефицита.
г) Протозойные инфекции. Наиболее часто протозойный лимфаденит возникает при токсоплазмозе. Инфекция Toxoplasma gondii чаще всего сопровождается неспецифическим шейным лимфаденитом и гриппоподобными симптомами. Заражение обычно происходит либо после употребления в пищу необработанного мяса, либо при контакте с ооцитами в кошачьих фекалиях. Диагноз ставится по результатам серологических исследований, либо после биопсии лимфоузла. Лечение проводится противопротозойными препаратами (пириметамин, сульфаниламиды).
д) Лимфаденит при ВИЧ-инфекции. Причиной шейной лимфаденопатии при ВИЧ-инфекции может быть идиопатическая гиперплазия фолликулов. Но у пациентов с иммунодефицитом требуется исключение инфекционных и неопластических причин (туберкулез, лимфома). При неэффективности антибактериальной терапии, либо в случае быстро увеличивающихся в размере образований выполняется их эксцизионная биопсия. Также подозрение на ВИЧ-инфекцию должно возникнуть при обследовании пациента с длительной генерализованной лимфаденопатей неясной этиологии. Обычно у таких пациентов обнаруживается увеличение подмышечных и паховых лимфоузлов длительностью более трех месяцев. Лечение — наблюдение и стандартная терапия при ВИЧ-инфекции.
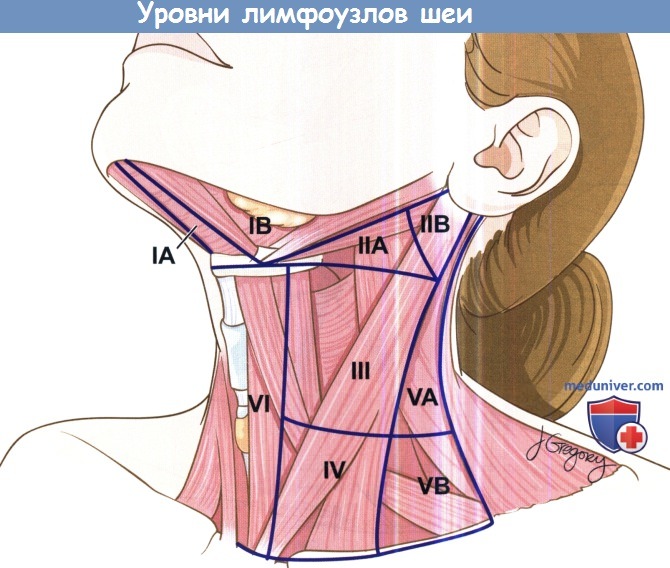 Уровни лимфоузлов шеи.
Уровни лимфоузлов шеи. 
а) Саркоидоз. Саркоидоз представляет собой идиопатическое гранулематозное заболевание неизвестной этиологии. Он характеризуется скоплением мононуклеарных клеток в пораженных органах с последующим формированием неказеозных гранулем и очагов фибриноза. Чаще всего им страдают женщины на втором десятке жизни; в США саркоидоз наиболее распространен среди афроамериканцев, хотя в целом в мире чаще страдают представители европеоидной расы. Среди симптомов со стороны головы и шеи чаще всего встречается шейный лимфаденит, но также могут поражаться полость носа, глаза, надскладочный отдел гортани.
Синдром Хеерфордта (увеопаротидная лихорадка) представляет собой сочетание лихорадки, увеличения околоушных слюнных желез, пареза лицевого нерва, нейросенсорной тугоухости и увеита. Саркоидоз может протекать без жалоб общего характера, а может сопровождаться усиливающимся кашлем, одышкой, болью в костях и суставах. Чаще всего поражаются легкие, но также могут образовываться подкожные узлы, развиваться гепатоспленомегалия, нарушения ритма сердца, сыпь. Диагноз выставляется на основе данных рентгенографии органов грудной клетки (прикорневой лимфаденит), биопсии пораженных участков (обнаружение неказеозных гранулем), лабораторных методов исследования (повышение уровня ангиотензин-превращающего фермента).
Для лечения обострений используются кортикостероиды.
б) Болезнь Розаи-Дорфмана. Чаще всего болезнь Розаи-Дорфамана возникает у детей. Она проявляется значительным безболезненным двусторонним увеличением в размерах шейных лимфоузлов, сопровождающимся общими симптомами (лихорадка, потеря массы тела). В процесс также могут вовлекаться паховые, забрюшинные, медиастинальные лимфоузлы. Помимо лимфатической системы поражаются и другие ткани: кожа, подкожные ткани, верхние отделы дыхательного тракта (полость носа). Возможны внутричерепные проявления. Точная этиология заболевания неизвестна, предположительно, оно развивается из-за атипичного гистиоцитарного ответа на вирусную инфекцию.
Диагноз ставится на основе микроскопического исследования биоптата (расширенные межклеточные пространства, плазмоциты, пролиферация гистиоцитов). Лечение обычно консервативное, поскольку заболевание в большинстве случаев разрешается самостоятельно.
в) Болезнь Кавасаки (слизисто-кожно-лимфатический синдром). В большинстве случаев болезнь Кавасаки поражает детей в возрасте до пяти лет. Критериями постановки диагноза является лихорадка, обычно длящаяся более пяти дней, а также хотя бы четыре симптома из следующего списка: острое одностороннее увеличение лимфоузлов без их нагноения; сыпь; двусторонняя конъюнктивальная инъекция; эритема губ и полости рта или эритема, индурация и шелушение кистей и стоп. В подострую и хроническую стадию заболевания развивается тромбоцитопения, появляются аневризмы коронарных сосудов, разрыв которых может привести к инфаркту миокарда.
Диагноз ставится на основе анамнеза и клинических данных, на более поздних стадиях требуется кардиологическое обследование. В острую фазу для лечения используются высокие дозы гамма-глобулина. При аневризмах коронарных сосудов можно использовать аспирин и дипиридамол.
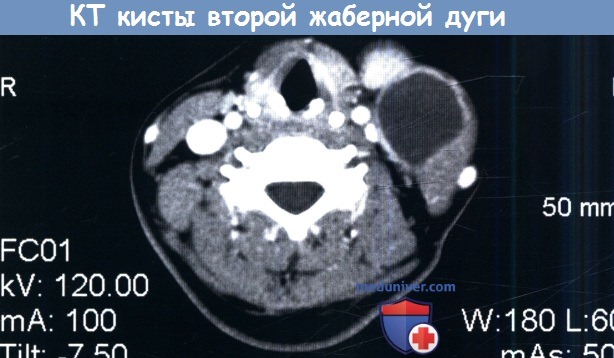 Киста второй жаберной дуги слева.
Киста второй жаберной дуги слева.
Обратите внимание на близость кисты к переднему краю грудино-ключично-сосцевидной мышцы.
III. Врожденные образования шеи. К ним относятся кисты жаберных дуг, кисты щитовидно-язычного протока, дермоиды, тератомы, ларингоцеле, опухоли грудино-ключично-сосцевидной мышцы. Дифференцировать их нужно с лимфангиомами, гемангиомами, сосудистыми мальформациями, которые обсуждаются в других главах книги.
а) Кисты щитовидно-язычного протока. Кисты щитовидно-язычного протока составляют более двух третей от всех врожденных образований шеи, у детей более половины всех образований шеи связаны именно с кистами щитовидно-язычного протока. Диагноз чаще всего ставится в возрасте до 10 лет, но в некоторых случаях их обнаруживают только на третьем десятке жизни. Они происходят из остатков тракта, по которому в эмбриональном периоде щитовидная железа спускается от слепого отверстия языка до своего обычного расположения в нижних отделах шеи. Киста щитоязычного протока может выглядеть как безболезненное кистозное образование, расположенное на передней поверхности шеи вдоль ее средней линии, вблизи от подъязычной кости.
При воспалении содержимого кисты она становится болезненной. В целом, киста может располагаться на любом уровне от корня языка до щитовидной железы, иногда кисту можно обнаружить в толще самого языка. В проведении дифференциального диагноза помогает тот факт, что при глотании или выдвижении вперед языка кисты щитовидно-язычного протока смещаются. Удалять нужно не только саму кисту, но и медиальную часть подъязычной кости, а также часть тканей, расположенных между подъязычной костью и корнем языка. Считается, что эта операция при простом удалении опухоли с капсулой (по Sistrunk) снижает риск рецидива. При инфицировании обычно достаточно пунктирования кисты иглой и назначения антибиотиков, вскрытие и дренирование не рекомендуются.
б) Кисты жаберных дуг. Аномалии жаберных дуг составляют около 30% всех врожденных образований шеи. Чаще всего они представляют собой кисты, но в некоторых случаях встречаются пазухи или фистулы в верхние отделы дыхательного или пищеварительного трактов. Обычно встречаются у детей и подростков, у обоих полов встречаются с равной частотой. Точный механизм появления неизвестен, но считается, что они происходят из шейной пазухи Гиса, а затем оказываются заключены в толщу мягких тканей, поэтому они лишены внутреннего или внешнего выходного отверстия. Проще говоря, их причиной является неполное закрытие жаберных дуг или карманов.
Согласно другим теориям, они могут происходить из эпителиальных остатков кольца Пирогова-Вальдейера. Чаще всего кисты жаберных дуг представляют собой образование, расположенное по переднему краю грудино-ключично-сосцевидной мышцы, при пальпации характерна флюктуация. Обязателен осмотр верхних дыхательных путей, в том числе миндаликовых ниш и грушевидных синусов, т.к. всегда нужно определить наличие сообщения образования с просветом дыхательных путей. Для более точной диагностики используют КТ, МРТ и УЗИ. Тонкоигольная аспирационная биопсия противопоказана, поскольку она делает удаление более сложным. Исключение составляют пункции воспаленной кисты. У взрослых тонкоигольная биопсия может использоваться для проведения дифференциального диагноза между кистой жаберной дуги и кистозной дегенерацией лимфоузла, пораженного метастазами.
1. Кисты первой жаберной дуги. Составляют менее 1% от всех аномалий жаберных дуг. Могут локализоваться в области наружного слухового прохода, околоушной слюнной железы, реже — в среднем ухе. Располагаются вблизи лицевого нерва, иногда между его волокнами. Обычно выделяют кисты I и II типов.
a. Тип I: представляют собой дупликатуру наружного слухового прохода, которая содержит только эктодерму. Относительно лицевого нерва располагаются с латеральной стороны, выглядят как кисты, расположенные возле ушной раковины.
b. Тип II: состоят и из эктодермы, и из мезодермы, иногда могут содержать в себе хрящ. Относительно лицевого нерва обычно располагаются с медиальной стороны. Внешний вид более вариабелен, чем у аномалий I типа. Могут локализоваться на любом уровне от наружного слухового прохода до поднижнечелюстной области. Чаще всего представляют собой кисты, расположенные возле угла нижней челюсти, тракт которых идет кверху, проходит через околоушную слюнную железу и оканчивается чуть ниже наружного слухового прохода (либо в нем самом).
2. Кисты второй жаберной дуги. Этот тип встречается наиболее часто, составляя около 95% от всех аномалий жаберных дуг. Чаще всего представляют собой единичные образования, расположенные у переднего края грудино-ключично-сосцевидной мышцы, не связанные с сонным влагалищем. Но в некоторых случаях они могут встречаться на протяжении всего потенциального тракта, проходящего кнутри от грудино-ключично-сосцевидной мышцы, между внутренней и наружной сонными артериями до миндаликовой ямки.
3. Кисты третьей жаберной дуги. Встречаются достаточно редко. Чаще всего расположены у переднего края нижней трети грудино-ключично-подъязычной мышцы, возле верхнего полюса щитовидной железы. Тракт проходит глубже внутренней сонной артерии и языкоглоточного нерва, но кнаружи от блуждающего нерва, затем проходит через щитоподъязычную мембрану и входит в глотку на уровне грушевидного синуса, выше внутренней ветви верхнего гортанного нерва.
Лечение. Удаление кист жаберных дуг, особенно второй жаберной дуги, может включать поверхностную паротидэктомию с выделением веточек лицевого нерва. К сожалению, рецидивируют они достаточно часто. Кисты второй жаберной дуги могут быть удалены через стандартный шейный доступ. При обнаружении хода (тракта), полностью отследить его ход можно либо при помощи канюлирования, либо послойного иссечения тканей, либо введением в его просвет метиленового синего. Лечение при кистах третьей жаберной дуги такое же, как и при кисте второй жаберной дуги; в таких случаях требуется провести тщательное эндоскопическое обследование с целью обнаружения выходного отверстия тракта в грушевидном синусе.
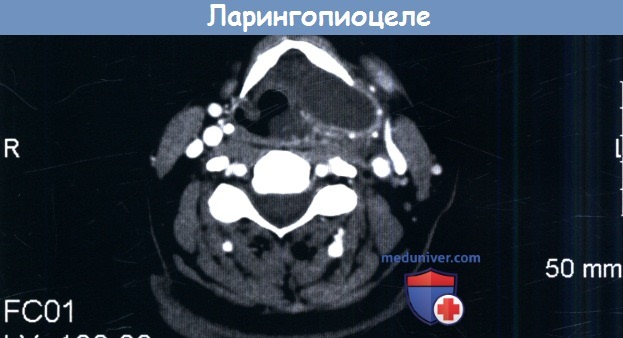 Левостороннее ларингопиоцеле,
Левостороннее ларингопиоцеле,
которое происходит медиальнее щитовидного хряща и распространяется латерально через щитоподъязычную мембрану.
в) Дермоидные кисты. Дермоидные кисты шеи составляют лишь около 20% всех дермоидов головы и шеи. Считается, что они происходят в результате захвата клеток эпителия во время эмбрионального развития, но в некоторых случаях могут возникать вследствие травматической имплантации. Содержат элементы и эктодермы, и эндодермы. Изнутри они выстланы эпителием, но могут содержать и другие элементы (волосяные фолликулы, сальные железы). Клиническая картина аналогична таковой при срединных кистах шеи: безболезненное, медленнорастущее поверхностное образование, расположенное вдоль средней линии шеи, чаще всего в подподбородочной области, которое сдвигается при глотании или движении языком. Инфицируются редко, в некоторых случаях могут постепенно уменьшаться в размерах. Лечение заключается в хирургическом удалении.
г) Тератомы. Тератомы головы и шеи составляют около 2% всех тератом. Не считая шеи, также могут встречаться в носоглотке. Тератомы формируются во время второго триместра беременности, чаще встречаются у лиц женского пола, и отличаются от дермоидных кист тем, что содержат в себе ткани всех трех эмбриональных листков. Обычно присутствуют при рождении. Тератомы представляют собой плотные образования, расположенные вдоль средней линии шеи, на КТ/МРТ определяются участки кальцификации. Иногда их можно обнаружить на УЗИ плода. Если тератому удается диагностировать в пренатальном периоде, родоразрешение лучше проводить путем кесарева сечения, т. к. из-за своего быстрого роста тератомы могут приводить к обструкции дыхательных путей или сдавлению пищевода. Лечение хирургическое.
д) Ларингоцеле. Ларингоцеле представляет собой заполненное воздухом мешковидное образование или выпячивание гортанного желудочка, которое может инфицироваться. У детей встречаются редко, лишь в некоторых случаях обнаруживаются в виде врожденного эмбрионального остатка. У взрослых людей они обычно развиваются вследствие повышения внутригортанного давления. Существует три вида ларингоцеле: внутренние, наружные и смешанные. Внутреннее ларингоцеле не распространяется за пределы щитовидного хряща. Наружное ларингоцеле распространяется за пределы щитовидного хряща через щитоподъязычную мембрану, в результате чего на шее, латеральнее от средней линии, появляется дополнительное образование. Все виды ларингоцеле, кроме появления припухлости на шее, могут сопровождаться охриплостью, одышкой и дисфагией.
При внутреннем ларингоцеле во время эндоскопического осмотра обычно выявляется расширение на уровне гортанного желудочка или ложной голосовой складки. Важно исключить опухолевый процесс. Для дифференциации ларингоцеле от заполненной жидкостью желудочковой кисты предпочтительно использовать КТ. Лечение обычно хирургическое: при небольших образованиях используется эндоскопический доступ, при крупных — открытый.
е) Кисты вилочковой железы. Тимические кисты обычно развиваются вследствие имплантации клеток тимуса, которое происходит во время его спуска в средостение по тракту третьего жаберного кармана. Характерным является появление на одной стороне шеи бессимптомной кисты (чаще слева). Как и другие врожденные кисты, при инфицировании они могут быстро увеличиваться в размерах и болеть. Лечение хирургическое.
ж) Опухоли грудино-ключично-сосцевидной мышцы младенцев. Чаще всего встречаются на 1 -8 неделе после рождения и представляют собой плотное, безболезненное, достаточно толстое образование, расположенное в пределах грудино-ключично-сосцевидной мышцы, которое поначалу медленно увеличивается в размерах, а затем регрессирует. Ребенок обычно отворачивает подбородок в здоровую сторону и склоняет голову к стороне поражения. Считается, что возникают они вследствие родовой травмы, ишемии мышц, патологического положения плода в матке.
Поскольку опухоли грудино-ключично-сосцевидной мышцы часто регрессируют самостоятельно, лечение преимущественно консервативное. Если опухоль сохраняется в течение длительного времени, выполняется ее удаление.
IV. Опухоли шеи. Причиной появления на шее объемного образования на шее может стать метастазирующий плоскоклеточный рак, лимфома, заболевания щитовидной железы, параганглиома, липома, опухоли слюнных желез.
V. Лечение припухлости на шее. Лечение напрямую зависит от диагноза. При врожденных образованиях лечение, как правило, хирургическое. Однако при наличии острой инфекции перед вскрытием следует провести аспирацию содержимого, назначить антибиотики и наблюдать за состоянием пациента. При опухолях инфекционной или воспалительной природы обычно прибегают либо к динамическому наблюдению, либо к назначению антибактериальных препаратов, но в некоторых случаях для постановки диагноза может потребоваться эксцизионная биопсия. К осложнениям хирургического лечения относятся боль в месте разреза, присоединение инфекции, кровотечения. Серьезным осложнением может стать повреждение окружающих структур (артерий, вен, нервов).
Существует достаточно высокий риск рецидива, особенно при удалении врожденных кист шеи. Прогноз зависит от точного диагноза, он существенно улучшается при ранней диагностике и своевременно проведенном лечении.
VI. Ключевые моменты:
• Тщательный сбор анамнеза, фокусирующийся на наиболее характерных его элементах, и внимательный осмотр позволяют врачу сформировать краткий список заболеваний для дифференциального диагноза объемных образований шеи.
• Знание уровней шеи позволяет точно локализовать образование, предсказать развитие возможных осложнений, провести качественное хирургическое лечение.
• Врожденные кисты шеи могут инфицироваться. Вскрытие и дренирование в большинстве случаев противопоказаны.
• У детей и у взрослых шейный лимфаденит в подавляющем большинстве случаев имеет вирусную природу.
• У пациентов с ВИЧ-инфекцией наиболее частой причиной шейного лимфаденита является идиопатическая фолликулярная гиперплазия.