Экзема — часто встречающееся заболевание кожи, представленное полиморфизмом морфологических элементов, которое формируется в результате сложного комплекса этиологических и патогенетических факторов. Заболевание появляется в любом возрасте, часто протекает остро, реже бывают хронические формы. Данный дерматоз составляет 30–40% всей кожной патологии. Экзема является полиэтиологическим заболеванием, обусловленным сочетанием экзогенных и эндогенных факторов, а также связана с аллергическими, обменными, нейрогенными процессами, эндокринными, желудочно-кишечными нарушениями. Экзогенными являются химические, биологические, бактериальные, физические факторы. Для развития заболевания имеют значение медикаментозное воздействие, пищевые продукты, косметические средства и предметы бытовой химии.
Экзема определяется наличием сгруппированных пузырьковых элементов, при вскрытии которых образуются серозные «колодцы», имеющие сходство с «пузырьками кипящей воды». Дерматоз известен со II века до н. э.
Аллергическая реактивность имеет наибольшее значение в развитии данного дерматоза, представляет моновалентную и поливалентную сенсибилизацию. Часто аллергическая реакция развивается по замедленному типу, иногда возникает как немедленно-замедленная. Для развития реакции антиген–антитело необходима определенная гуморальная среда, изменение гомеостаза, наличие иммунных сдвигов, изменение функции простагландинов и циклических нуклеотидов (А. А. Кубанова). Изменение иммунного ответа определяется регуляцией простагландинов и циклических нуклеотидов и способствует развитию аллергической реактивности и формированию экзематозного процесса. Данный процесс характеризует степень и остроту клинических проявлений заболевания.
Формирование предпосылок для возникновения экземы определяется наличием генетической предрасположенности и факторами, способствующими развитию реакции немедленно-замедленного типа. Доказано повышение содержания гормона щитовидной железы — тиреокальцитонина, стимулирующего активность простагландинов и циклических нуклеотидов, что является компенсаторной реакцией организма (А. А. Кубанова). При наличии экземы имеются нарушения со стороны центральной нервной системы, при этом преобладает активность парасимпатической нервной системы над симпатической, безусловных рефлексов над условными, повышение чувствительности кожных рецепторов. Повышению проницаемости сосудистых стенок способствуют гипофизарно-надпочечниковая недостаточность и усиление чувствительности гладкомышечных клеток. Наличие бактериальных и микробных антигенов, иммунная недостаточность, сочетание экзогенных и эндогенных факторов влияют на развитие хронического воспаления в дерме и эпидермисе и образование иммунных комплексов и появление аутоантител. Патологические изменения различных органов и систем, хроническое воспаление в дермоэпидермальной области стимулируют развитие экземы.
В настоящее время нет единой классификации экземы. Например, одна из классификаций представляет такие формы экземы: острая, подострая, хроническая.
- истинная экзема, к которой относятся пруригинозная и дисгидротическая;
- микробная экзема, которая включает нуммулярную, варикозную, паратравматическую, сикозиформную, экзему сосков, себорейную, детскую, профессиональную, микотическую, тилотическую экзему.
Истинная экзема — определяется наличием эритемы, на фоне которой развиваются везикулы и микровезикулы, папулы, пустулы. Для данной экземы характерен полиморфизм высыпаний, сопровождающийся островоспалительной реакцией, инфильтрацией участков кожи, экскориациями и наличием выраженного зуда. При вскрытии элементов образуются участки мокнутия с экссудативными корками, мацерацией кожи, чешуйками, обрывками эпидермиса и роговых наслоений.
Переход острой экземы в хроническую определяется наличием выраженной инфильтрации тканей, переходом активной гиперемии в хроническую, формированием лихенификации, постоянным зудом.
Пруригинозная экзема — характеризуется наличием папуловезикулезных элементов на уплотненном основании на разгибательных поверхностях конечностей, локтевых сгибах, подколенных областях, лице, паховых складках. Элементы не вскрываются, не образуют мокнутия. Заболевание протекает хронически, сопровождается выраженным зудом. При этом появляются сухость, лихенификация, трещины, утолщение, шелушение, пигментация кожи.
Пруригинозная экзема сопровождается изменением со стороны нервной системы (нарушение сна, тяжелые невротические реакции). В детском возрасте заболевание сочетается с бронхиальной астмой, имеет стойкий белый дермографизм, обусловленный вовлечением парасимпатической нервной системы.
Дисгидротическая экзема — определяется появлением в области ладони, подошв, на боковых поверхностях пальцев мелких везикулезных элементов, плотных при пальпации, сгруппированных, характерно наличие шелушения кожи, трещин в области ладоней. Заболевание сопровождается выраженным зудом, мокнутием, наличием геморрагических и желтоватых корок, имеет четкие границы.
Микробная экзема — развивается как сенсибилизация к микробному антигену (стрептококку, стафилококку) на фоне изменения нейроэндокринной, иммунной систем, нарушения функции желудочно-кишечного тракта.
Заболевание представляет собой асимметричный процесс на коже голеней, тыльной поверхности кистей, боковых поверхностях туловища, волосистой части головы. Очаги поражения имеют четкую границу, представлены микровезикулами, пустулами на фоне эритемы, инфильтрации, гнойными и желтоватыми корками, шелушением. Высыпания часто распространяются на все кожные покровы, где появляются серозно-гнойные или геморрагические корки. При удалении корок поверхность представляет эрозии, легко кровоточащие, с серозным выпотом. Процесс сопровождается выраженным зудом, болезненностью при пальпации.
Нуммулярная экзема (монетовидная) — определяется эритематозными шелушащимися элементами круглой формы, с выраженной экссудацией, инфильтрацией, наличием папул, пустул, микропустул, мокнутием, желтоватыми, геморрагическими корками на коже. При распространении процесса на здоровых участках кожи образуются папулы, папуловезикулы, эритематозные пятна, которые сопровождаются выраженным зудом.
Часто развитие микробной экземы связано с очагами хронической инфекции (холециститы, аднекситы, ЛОР-патология), паразитарными заболеваниями (гельминтоз, лямблиоз, энтеробиоз и др.).
Паратравматическая экзема — развивается на фоне сосудистой патологии и при наличии очага инфекции, в области послеоперационных рубцов, при переломах костей, остеосинтезе. При этом появляются в околораневой области, чаще при наличии отека, эритематозные, инфильтративные изменения, с выделением экссудата, образованием желтовато-геморрагических корок. Возможны поверхностное склерозирование кожи и отложение гемосидерина в тканях.
Гипостатическая экзема (варикозная) — связана с выраженной сосудистой патологией нижних конечностей, варикозным изменением, трофическими изменениями тканей, трофическими язвами, отеком. На коже появляются везикулезно-пустулезные элементы на фоне эритемы, инфильтрации, образуются корки серозно-гнойного характера. Заболевание сопровождается зудом. Также образуются очаги склерозирования. Дифференциальный диагноз проводится с рожистым воспалением, претибиальной микседемой.
Сикозиформная экзема — возникает при наличии сикоза или при предрасположенности к остиофолликулитам. Процесс локализуется не только на лице, но и в местах повышенного оволосения (лобковая, подмышечная области и др.). На фоне гиперемии и инфильтрации возникают папулы, множественные пустулы, появляются шелушение, мокнутие, что приводит к образованию корок. Заболевание хроническое, часто рецидивирующее.
Экзема сосков — при незначительной инфильтрации или на фоне выраженной гиперемии развивается пустулизация, появляются эритематозные бляшки, шелушение, затем при наличии мокнутия образуются корки, трещины с кровянисто-серозным отделяемым. Дифференциальный диагноз проводится с болезнью Педжета, стрептостафилодермией, себорейной экземой.
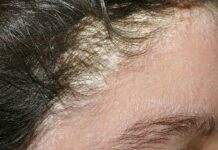
Себорейная экзема — определяется расположением на волосистой части головы, в области груди, спины, межлопаточной, заушной области, носогубной складки. Заболевание характеризуется наличием желтовато-розовых эритематозных пятен, с инфильтрацией, шелушением мелкопластинчатого характера, чешуйками желтого цвета. Возможна серозно-гнойная экссудация, повышено салоотделение, образуются серозно-гнойные корки. В области волосистой части головы волосы склеены экссудатом, имеются чешуйки, корки, выражена инфильтрация. Дифференциальный диагноз проводится с псориазом, асбестовидным лишаем, микотическим поражением, пиодермией.
Детская экзема — появляется как самостоятельно, так и на фоне атопического дерматита. Заболевание развивается в раннем возрасте. По данным статистики, детская экзема составляет от 13% до 29% всех кожных заболеваний (Ф. А. Зверькова).
Наиболее частая локализация — лицо, область щек, волосистая часть головы, ягодицы, кисти, голени, живот. На коже образуются эритематозные пятна, инфильтративные участки с экссудативными папулами, пустулами, везикулами и микровезикулами. Возможно быстрое образование желтоватых, бурых, геморрагических корок, с мокнутием, мелкопластинчатым и крупнопластинчатым шелушением. При удалении или расчесывании корок появляются эрозированные участки кожи. При наличии мокнутия образуются эритематозно-пятнистые себорейные очаги на конечностях, туловище, лице. Часто появляются гнойно-геморрагические корки на фоне выраженной инфильтрации, сопровождающиеся биопсированным зудом.
Заболевание представляет сочетание себорейной, микробной, истинной экземы. Нередко сочетание детской экземы с бронхоспазмом, бронхитом с астматоидным компонентом, поллинозом, аллергическим конъюнктивитом.
У большинства близких родственников или родителей присутствовали аллергические заболевания. Генетическая предрасположенность зависит от наличия гена иммунного ответа, положительной ассоциации антигенов системы гистосовместимости. При этом при повышении синтеза простагландинов и дисбалансе простагландина F2a, уменьшении простагландина Е происходит активизация выработки гистамина, серотонина, способствующих развитию аллергической реакции, появлению воспаления, увеличению проницаемости сосудистой стенки (А. А. Кубанова).
Из анамнеза выясняется наличие токсикоза при беременности, иррациональное питание, нервные стрессы, хронические заболевания матери (пиелонефрит, нефропатия, гепатит, холецистит, сахарный диабет, очаги хронической инфекции, заболевания нервной системы). Также важны для распространения процесса и его прогрессирования нарушения со стороны желудочно-кишечного тракта (перегибы и дискинезия желчного пузыря, изменения со стороны поджелудочной железы, гепатиты). Необходимо обследование детей на носительство глистных инвазий, энтеробиоза.
При определении иммунного статуса выявляется иммунная недостаточность и присутствие антител к стафилококковым и стрептококковым антигенам (Ф. А. Зверькова).
Наиболее часто встречающиеся формы экземы в детском возрасте — истинная экзема, себорейная, микробная, дисгидротическая. Дифференциальный диагноз необходимо проводить с атопическим дерматитом, псориазом, контактным дерматитом, стрептостафилодермией, токсикодермией, микотическим поражением кожи, почесухой, герпетиформным дерматитом Дюринга.
Профессиональная экзема — развивается при наличии производственных аллергенов (химических, бактериологических и др.) и изменении аллергической реактивности организма.
Профессиональными аллергенами являются аминные отвердители, синтетические клеи, парафенилендиамин, динитрохлорбензол, эпоксидные смолы, фенолформальдегид, пенициллин и полусинтетические антибиотики, соли тяжелых металлов, скипидар и его производные, соединения ртути, сплавы драгоценных и полудрагоценных металлов и др.
При профессиональной экземе развивается реакция замедленного типа к веществу, которое применяется в производстве и является профессиональным аллергеном. При этом профессиональное заболевание развивается не у всех рабочих предприятия, а при изменении реактивности организма. Воспалительный процесс проявляется через определенный промежуток времени при постоянном контакте с веществами. Возможна перекрестная сенсибилизация при контакте с несколькими профессиональными аллергенами. Наиболее подвержены развитию профессиональной экземы рабочие металлургических заводов, химических предприятий, фармацевтических, пищевых отраслей.
Клиническая картина профессиональной экземы достаточно разнообразна. На кожных покровах развивается эритема с инфильтративными изменениями тканей, отек, папулопустулезные высыпания, серозно-экссудативные корки, мокнутие, эрозии. Процесс сопровождается выраженным зудом. Профессиональная экзема часто осложняется присоединением пиогенной инфекции, что усугубляет течение заболевания, способствует образованию корок гнойного, геморрагического характера, распространению пустул, везикул, которые склонны вскрываться и образовывать мокнущие участки с серозным выпотом, пузырьковыми и пузырными элементами. При этом развиваются лимфоадениты, лимфангоиты, повышается температура тела. Клиническая картина заболевания зависит от степени аллергической реактивности. При исчезновении этиологического фактора заболевание достаточно быстро разрешается.
Профессиональная экзема часто сопровождается респираторными изменениями, бронхоспазмом, аллергическим ринитом, аллергическим конъюнктивитом и является следствием аллергического дерматита, токсикодермии. Диагноз профессиональной экземы не ставится при первичном осмотре пациента, так как необходимы динамическое наблюдение клинических проявлений процесса и дополнительные методы обследования. Наиболее распространенные из них — аллергологические, иммунологические, методы функциональной диагностики.
Больным профессиональной экземой проводится экспертиза трудоспособности, определяется степень инвалидности по профессиональному заболеванию.
Лечение экземы проводят комплексно с учетом формы и стадии заболевания, а также степени выраженности процесса. Обязательно учитывают состояние внутренних органов и систем. Комплексная терапия различных форм экземы включает сочетание гипосенсибилизирующей терапии, дезинтоксикационные средства, небольшие дозы стероидных препаратов, седативные средства, препараты для коррекции изменений со стороны желудочно-кишечного тракта, витамины группы В, антибактериальную терапию, иммуномодуляторы и иммунокорригирующие препараты, нестероидные противовоспалительные средства, ангиопротекторы. Также необходимо использование наружных средств, физиотерапевтических методик.
Десенсибилизирующая и гипосенсибилизирующая терапия включает препараты кальция (кальция хлорид и кальция глюконат), которые применяются как парентерально, так и внутрь; раствор натрия тиосульфата внутривенно (до 20 инъекций) или внутрь; внутривенно раствор гемодеза 200–400 мл капельно (4–8 инфузий). К полисорбентам относятся Полифепан, активированный уголь, Энтеродез, Энтеросгель.
Обязательно применение Н1-гистаминовых блокаторов (антигистаминных препаратов) — парентеральное введение клемастина, дифенгидрамина, хлорпирамина (до 20 инъекций), в сочетании с приемом внутрь блокаторов Н1-гистаминовых рецепторов, блокаторов гистаминовых Н1-блокаторов с антисеротониновой активностью или стабилизаторов мембран тучных клеток, например, эбастина.
В наиболее тяжелых случаях применяют кортикостероидные препараты — раствор бетаметазона (Дипроспана) 1,0 мл (1 раз в 10 дней, всего 4 инъекции), преднизолон в/м, в/в 30–60 мг или внутрь по 30–35 мг в сутки до достижения клинического эффекта с последующим снижением по 0,5 мг 1 раз в 3–5 дней до полной отмены.
Необходимы назначения иммуномодулирующих и иммунокорригирующих средств (растворы Спленина, Гумизоля, экстракт плаценты, Плазмол, стекловидное тело, Имунофан, иммуноглобулин, Миелопид, Тималин, Тимоген, Тактивин); пероральных препаратов (Ликопид, Кемантан, Глицирам, натрия нуклеинат, Полиоксидоний, Лейкинферон, препараты интерферонового ряда, Диуцифон, Димоцифон, Авлосульфон, дапсон). Для коррекции IgE и IgG используют Гистаглобулин в/к по 0,25, 0,4, 0,6, 0,8, 1 — до 2 мл через 2–3 дня.
Применяют витамины В1, В6, В12, В15, А, Е, С, кальция пантотенат, фолиевую кислоту, Эссенциале.
При наличии гнойного, микробного процесса используют антибактериальные средства с предварительным посевом флоры и определением чувствительности — антибиотики широкого спектра действия (усиленные и антистафилококковые пенициллины, цефалоспорины I и II поколений, аминогликозиды, макролиды, фторхинолоны и др.).
Из седативных средств целесообразно применять транквилизаторы и антидепрессанты, особенно трициклические антидепрессанты с антигистаминной активностью (доксепин и др.).
Используются средства, влияющие на синтез простагландинов, — нестероидные противовоспалительные препараты (ибупрофен, индометацин, диклофенак и др.) и ангиопротекторов — ксантинола никотината, пентоксифиллина, дипиридамола и др.
В литературе (Ю. К. Скрипкин) указывается на употребление Продигиозана, Пирогенала, однако применять их следует с большой осторожностью.
В ряде случаев целесообразно назначение желудочно-кишечных ферментов; при наличии дисбактериоза используют соответственно эубиотики. Из биостимулирующих средств применяют настойки элеутерококка, алое, женьшеня, аралии, пантокрина и др.
Наружное лечение определяется клинической картиной экземы.
При наличии мокнутия назначают примочки из раствора азотнокислого серебра, раствора танина, кроме того, рационально применение быстро высыхающих гелей — диметиндена (Фенистил гель также обладает местно-анестезирующим действием), растворов Фурацилина, Диоксидина, метиленового синего, раствора марганцовокислого калия, хлоргексидина (Гибитана), 0,5% Резорцина, 2% борной кислоты.
На экскориации, корки наносят анилиновые красители (Фукорцин, бриллиантовый зеленый).
При экссудативных изменениях применяют аэрозоли Полькортолона, Оксикорта, Оксициклозоля, Пантенола, Аеколя, Левовинизоля. Для формирования корок возможно применение следующих паст: 2% борной/5% дегтярной, 2% борной/5% (до 10–20%) нафталановой, 5% АСД, цинковой, а также паст с добавлением антибиотиков, 2–5% ихтиола, 2–5% серы, салициловой кислоты.
Используют стероидные мази: Целестодерм-В, Локасален, Лоринден А, С, Белосалик, Белогент, Белодерм, Дипросалик, Дипрогент, Ультралан, Полькортолон (мазь), Преднизолон (мазь), Гидрокортизон (мазь), Бетновейт, Дермовейт, Кутивейт, Локоид, Элоком, Адвантан, Апулеин, Флуцинар, Фторокорт, Локакортен, Гиоксизон, Тридерм и др.
Вместе со стероидными мазями назначают диметенден (Фенистил гель) для более быстрого наступления эффекта, а также с целью подсушивания или, наоборот, увлажнения.
Назначают физиотерапию в сочетании с указанным лечением. Гелий-неоновый лазер (длина волны 0,632 нм) применяют непосредственно на очаги поражения (также внутривенно, навенно) с предварительным нанесением 1% раствора метиленового синего и приемом внутрь Анавенола, Редергина.
Эффективно применение селективной фототерапии, локальное и общее УФ-облучение. Возможно лечение иглорефлексотерапией.
Большое значение имеют также курортотерапия, бальнеоталассотерапия, особенно в летний период времени. Наиболее эффективно пребывание на Черноморском побережье Крыма, Кавказа, курортах Краснодарского края, Забайкалья, Алтайского края, Азербайджана, Средиземноморья, Мертвого моря.
Важно ограничение водных процедур, соблюдение правил гигиены, рациональный режим, исключение нервно-эмоциональных перегрузок, адекватные физические нагрузки, полноценный сон. Гипоаллергенная молочно-растительная и витаминизированная диета является необходимым профилактическим мероприятием для предотвращения развития и обострения экземы. Необходимы также лечение сопутствующих заболеваний, нормализация функции желудочно-кишечного тракта, исключение контакта с различными аллергенами, бытовой химией, синтетическими и шерстяными вещами.
Больные экземой должны находиться на диспансерном учете у районного дерматолога.
]]>