В Чт утром она проснулась с бешеной температурой. Ребенок горел.. Ничего не надо, только мама и только поныть, что все тело ломит, жар и полный капец. Такую дикую температуру удавалось сбивать жаропонижающими и обтираниями теплой водичкой с высыханиями. Ну, и заклинаниями «Температура, уходи. » — куда ж без них )) Двое суток температура держалась такой высокой. Сбивалась до 37,5 и у ребенка хотя бы появлялось настроение и желание что-то делать. К концу второго дня началась сыпь. Обширная, красная, мелкая. Началась с головы, и стала опускаться на шею, спину, живот, руки, пах и немного на ноги. Как ее высыпало и мы сбили температуру, больше температура не появлялась. Первые сутки сыпь ей жутко чесалась во всех местах. Дала антигистаминное, ей полегчало. Через три дня сыпь полностью прошла. Врач подтвердила Розеолу.
Для справки: ребенок является заразным в инкубационный период (5-15 дней) и когда у него температура. Причем, заразным он является только для детей. Взрослых этот вирус не берет. Лечить розеолу не надо ничем. Только жаропонижающие по мере необходимости и только в случае, когда температура зашкаливает, т.е. высокая фебрильная (39,1-40,1). И антигистаминное для снятия дикого зуда. Появление сыпи означает, что болезнь проходит и температура больше не поднимется.
Я, как диванный эксперт в области детской сыпи, начиталась и насмотрелась уже всего и побольше на эту тему и сразу была уверена, что эта болезнь а ля «неведомая фигня происходит с ребенком» является именно розеолой. И никакой не краснухой, скарлатиной, корью, аллергией и еще хрен знает чем. А бабушкам же нашим виднее.. Они мне в голову вкладывали миллион предположений, что это все, что угодно, только не розеола, т.к. раньше не было такой болезни, мы таким не болели, поэтому им виднее.. Короче, это была розеола, хоть и по возрасту уже как-то поздно для нее, и вообще сезонное обострение у нее чаще всего весной-летом.
Никаких других симптомов при розеоле нет, кроме высочайшей температуры в первые трое суток, и сыпи после.
Кстати, у меня информация о розеоле висела где-то в подкорке. Узнала я о ней, скорее всего отсюда, с ББ — кто-то болел и писал. Это было сто лет назад, но у меня как-то отложилось, что это и какие- проявления. Поэтому увидев сыпь я сразу пошла гуглить розеолу, чтобы освежить в памяти, что с ней делать.
Прошло 5 дней и на 6-й ребенок уже здоров и ее спокойно отпустили в садик после обследования врача.
Не болейте! Всем чистой кожи и отсутствия температуры!

Переболели неделю назад и мы этой бякой. Забегая вперед, напишу, что диагноз «розеола» нам, естественно, никто не поставил. Но я в этом и не сомневалась.))
Началось все с высокой температуры, которую я обнаружила у Маши рано утром, дала кроме горла, не верилось, что из-за него так температура держится. Приехала скорая, перемеряли темпу, укололи литическую, сказали, что в такую жару сейчас очень много ребятни с высокой температурой из-за ОРВИ. Температура упала до 37,9. Уложила спать, в 2 ночи опять 39, чуть-чуть сбила нурофеном. так мы и мучались еще следующий день, сбивая темпу максимум на полтора часа на полградуса. Вечером, уложив Машу, я полезла в интернет, наткнулась на инфу о розеоле, и интуиция моя уже начала срабатывать в нужном направлении.)) Ночью ложилась спать, потрогала ребенка — ледяная. Укрыла, попыталась уснуть, Маша во сне все время плакала, через полтора часа, понимая, что ребенок не согревается, стала мерять темпу: 35,5 еле-еле дотянул ртутный столбик. Поговорили с мужем, решили позвонить в скорую хотя бы за консультацией. Но они решили приехать, когда с врачом перемерили темпу, была уже 35,9. Сказали дать теплое питье, и что так бывает из-за спазма сосудов при резком падении от высокой температуры к низкой. Заснули. Рано утром, помня о симптомах розеолы и даже не удивляясь, нахожу у Маши высыпания на шее и за ушками. Днем высыпало на груди и личике. Конечно же, приехавшая врач (которую я все равно для перестраховки вызвала, чтоб сыпь посмотрела) наотрез отказалась от предложенного мною варианта названия нашего вируса, убедившись, что у нас нет темпы, сказала, что это аллергия на жаропонижающие, ага-ага.))) Посмотрела горло, с удивлением отметила, что оно нормальное. Пожелала нам долечиваться и уехала. А, прописала супрастинчик.))))) Посмотрела бы она на эту аллергию на следующий день: Маша была ВСЯ (кроме рук и ног) в пятнах, аки леопард (только розовых). На третий день сыпь стремительно начала бледнеть. На четвертый от нее не осталось и следа. Несколько дней после высыпаний дочь была очень капризной. Ниже даю информацию из инета о розеоле, может, кому пригодится.
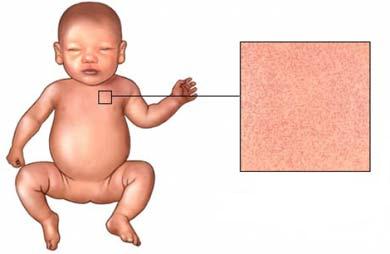
Внезапная экзантема (Exanthema subitum) или розеола. Эта детская болезнь очень широко распространена, ее переносят практически все дети в возрасте около 1 года, но что удивительно, большинство отечественных педиатров о ней не знают. Заболевание вызывается вирусом герпеса человека 6 типа, переносится однократно, после чего вырабатывается довольно стойкий иммунитет. Инфекция с удивительно характерными признаками. В начале повышается температура тела и все — т.е., все остальное уже связано с высокой температурой — вялость, сонливость, отказ от еды. Но больше нет ничего — ни кашля, ни насморка, ни поноса, ни болей. И это неопределенное состояние продолжается около трех дней, после чего температура очень быстро нормализуется, активный ребенок бегает по дому и просит поесть. Все домашние испытывают чувство глубокого удовлетворения в связи с выздоровлением от непонятной болезни, но через 10-20 часов после нормализации температуры, когда ребенок кажется абсолютно здоровым, по всему телу внезапно появляются элементы точечной или мелкопятнистой розовой сыпи. Состояние при этом не ухудшается, а сыпь сама исчезает через несколько дней (от 4 до 7). Это и есть розеола.
Внезапная экзантема имеет ряд других названий: детская розеола, псевдокраснуха, шестая болезнь, 3х дневная лихорадка. Она официально называется внезапная экзантема, поскольку сыпь появляется внезапно (сразу после лихорадки), эта болезнь обычно называется внезапной кожной сыпью. Чтобы отличить внезапную экзантему от других детских болезней с присутствием кожной сыпи, ее когда-то называли «шестой болезнью» (так она, как правило, становилась шестым заболеванием у маленьких детей и продолжалась около шести дней), но это название уже почти забыто.
Болеют преимущественно дети в возрасте от 6 месяцев до 2 лет, самый частый возраст — 9-10-11 месяцев.
Заболевание начинается остро, с подъема температуры до 39-40. Обычно кроме температуры других симптомов нет. Обычно заболевание совпадает по срокам с прорезыванием зубов, поэтому температуру очень часто списывают на зубы. Температура сохраняется в течение 3 суток, обычно плохо снижается с помощью жаропонижающих препаратов. В первые 3 суток поставить диагноз практически невозможно, так как кроме температуры других симптомов просто нет.
На четвертый день болезни температура критически снижается и почти одновременно с этим (иногда непосредственно перед этим или через несколько часов после ее нормализации) появляется сыпь в виде дискретных бледно-розовых пятен диаметром 2-5 мм. Некоторые из элементов сыпи окружены бледным венчиком. Вначале сыпь появляется на спине, затем быстро распространяется на живот, грудь, разгибательные поверхности рук. На лице и ногах высыпания незначительные или отсутствуют. Через 2-3 дня сыпь исчезает без последующей пигментации и лишь изредка на месте высыпаний наблюдается небольшое шелушение. К моменту исчезновения сыпи нормализуется картина крови. В виде исключения возможно течение болезни без сыпи, когда болезнь как бы ограничивается лихорадочным периодом и длится 3-4 дня. После появления сыпи эти 1-2 дня ребенок может быть капризным, плаксивым, не слезает с рук.
Болезнь достаточно распространенная и, в то же время, болезнь, которой не существует, поскольку диагноз «внезапная экзантема» врачи не ставят почти никогда! Дело в том, что за три дня непонятного и необъяснимого повышения температуры тела, очень немногие родители не успеют «всунуть» в дитя 3-4 лекарства. Неудивительно, что появление, в конце концов, сыпи и сами мамы-папы-бабы, а, нередко, и врачи, рассматривают как признак лекарственной аллергии. Вполне понятно, что назначаются дополнительно противоаллергические лекарства, которые и дают «эффект» в сроки, за которые сыпь обычно проходит сама (т.е. от 4 до 7 дней).
Что делают отечественные педиатры — возможно несколько вариантов развития событий:
Это «краснуха». На самом деле сыпь при краснухе похожа, но
— Появляется в первые сутки болезни
— Не сопровождается высокой температурой
— Располагается в основном на конечностях
Диагностика «краснухи» в этом случае часто ведет отказу от вакцинации против краснухи, в карте ребенка появится запись о перенесенной краснухе, а ребенок будет представлять опасность для окружающих, когда действительно ею заболеет.
За 3 суток высокой лихорадки в ребенка обычно успевают впихнуть массу лекарств, нужных и ненужных. Парацетамол, нурофен, виферон, сумамед, амоксиклав — безусловные лидеры в этом списке. Очень часто на 3 сутки «несбиваемой» температуры педиатр назначает ребенку антибиотики, и сыпь, появившаяся на следующий день, расценивается, как аллергия на препарат. Что в дальнейшем ведет к необоснованному отказу от использования этих антибиотиков когда действительно необходимо.
Лечение при этой инфекции ничем не отличается от лечения острых респираторных вирусных инфекций. Ребенок должен получать достаточное количество жидкости. При высокой лихорадке можно давать парацетамол (Панадол, Эффералган) или ибупрофен (нурофен). Ребенок требует наблюдения, так как до появления сыпи никаких особых симптомов больше нет, и с такой лихорадкой могут протекать другие, более серьезные заболевания (инфекция мочевых путей, отит, например). Температура при лихорадке может быть довольно высокой, в среднем 39,7 С, но может подниматься и выше до 39.4-41.2 С.
Если температура не доставляет ребенку неудобства, то лечение не нужно. Нет необходимости будить ребенка для лечения лихорадки, если нет указаний врача. Ребенок с лихорадкой должен находиться в комфортных условиях и не должен быть слишком тепло одет. Лишняя одежда может вызвать повышение температуры. Купание в теплой воде (29,5 С) может помочь уменьшить лихорадку. Никогда не растирайте ребенка (или взрослого) алкоголем; алкогольные пары могут при вдыхании создать многочисленные проблемы. Если ребенок дрожит в ванне, температура воды в ванне должна быть увеличена.
Высокая температура при внезапной экзантеме может инициировать судороги. Фибрильные судороги распространены среди детей от 18 месяцев до 3 лет. Они возникают у 5-35% детей с внезапной экзантемой. Судороги могут выглядеть очень пугающе, но, как правило, не опасны. Фибрильные судороги не связаны с продолжительными побочными эффектами, повреждениями нервной системы или мозга. Противосудорожные препараты редко назначаются для лечения или профилактики при повышении температуры тела.
Что делать, если у ребенка судороги, вызванные лихорадкой при внезапной экзантеме:
— Сохраняйте спокойствие и попытайтесь успокоить ребенка, ослабьте одежду вокруг шеи.
— Уберите острые предметы, которые могут причинить вред, переверните ребенка на бок, так слюна может вытекать изо рта.
— Положите под голову ребенка подушку или свернутое пальто, но не следует ничего помещать в рот ребенка.
— Ожидайте, когда судороги пройдут.
Дети часто сонливы и могут спать после судорог, что вполне нормально. После судорог нужно обратиться к врачу, чтобы ребенок обязательно был осмотрен.
Сыпь при внезапной экзантеме появляется, когда снижается повышенная температура (лихорадка). Сыпь появляется на шее и туловище, особенно в области живота и спины, но также может появляться на руках и ногах (конечностях). Кожа приобретает красноватый цвет и временно бледнеет при надавливании. Сыпь не зудится, и не болит. Она не заразна. Сыпь проходит через 2-4 дня и не возвращается.
Нужно ли обращаться к врачу, если ребенок заболел внезапной экзантемой? Да, это хорошая идея. Ребенок с лихорадкой и сыпью не должен контактировать с другими детьми до того, как будет осмотрен врачом. После исчезновения сыпи и лихорадки ребенок может вернуться к обычной жизни.
Высокая температура отнимает много сил. Чтобы малыш восстановил их побыстрее, продумайте его рацион, соблюдайте режим и укрепляйте иммунитет. Младенец переживает болезнь особенно тяжело. Прикладывайте кроху к груди почаще. Мамино молочко — лучшее лекарство. В нем очень много антител. Поэтому оно не только быстро избавит от инфекции, но и укрепит защитные силы. Ребенку постарше готовьте блюда, богатые углеводами и витаминами. Варите ему кашки, предлагайте овощные и фруктовые пюре и легенькие бульоны. Не нагружайте тяжелой пищей: мясом, бобовыми, капустой.
Не заставляйте есть через силу. Пусть малютка скушает столько, сколько захочет. Предлагайте ему пить каждые 15 минут. Ягодный морс, компот из сухофруктов, травяные чаи — все это пойдет на пользу. Ведь при высокой температуре кроха потеет и его организм теряет очень много жидкости.
Регулярно устраивайте проветривания. Но только после того, как у ребенка упадет температура. Хорошо укутайте его и откройте окно на 10-15 минут. Свежий воздух провентилирует легкие и укрепит иммунную систему. На улицу сможете выйти уже через 3-4 дня.
Специфического притивовирусного лечения инфекция не требует. Осложнений при этой инфекции практически не бывает, очень редко могут быть фебрильные судороги в первые 3 суток.
Большая часть детей переносит эту инфекцию в виде просто лихорадочного заболевания без появления сыпи, и скорее всего именно отсюда растут ноги у мифа о температуре 40 при прорезывании зубов.
После перенесенной инфекции в крови определяются антитела класса IgG к вирусу герпеса 6 типа, что является свидетельством о перенесенной инфекции и ни чем более. Признаком «латентной» или «персистирующей» герпетической инфекции эти антитела не являются.
Розеола не опасна, не дает осложнений, не требует лечения.
У нас похожая ситуация, на которую жалуются в последних записях почти все мамочки.
Третий день держится температура 38, иногда до 38,5. Как доходит до 38,5 — сбиваю свечками нурофеном. Ребенок очень много спит, все время на груди, пару часов только по комнате поползает и снова в капризы. Соплей нет, кашля тоже. Вызвали врача,она выписала противовирусный,от горрла и насморка,обещала прийти через 4 дня. Сказала — вирус(вопреки нападков родственников на меня, что я ребенка заморозила и пр).
Врачам нашей поликлиники,я,если честно, не доверяю,т.к. у них на любой случай слишком много уготовлено лекарств. И лекарства я предпочитаю оставлять на крайний случай. Потому полезла в интернет. И вот результат: на ББ промелькнула под одним из постов информация о том,что это может быть розеола детская или же розеола розовая.
Всегда одни и те же симптомы, беспричинная температура, врачи жмут плечами, на 4й день все проходит и появляется сыпь. Знакомо?
Тогда читайте ниже, пожалуйста, и не травите малышей лекарствами и уж тем более антибиотиками! Надеюсь информация под катом вам поможет!
Современные дети и родители нередко сталкиваются с одним из заболеваний, которое зачастую становится причиной недоумения врачей. Кроме того, проявления очень схожи с другими состояниями, что становится причиной ошибочной диагностики. Врачи поликлиник снова и снова ставят диагноз краснуха или аллергия, хотя заболевание это известно уже не одно столетие. О чем идет речь? Речь идет о розеоле розовой.
Названий у этого заболевания множество. Это и детская розеола, и розеола розовая, и шестая болезнь, и псевдокраснуха, и внезапная экзантема, и детская трёхдневная лихорадка.
Прежде всего, это инфекционное вирусное заболевание, вызванное вирусом герпеса 6 типа.
Впервые эту болезнь описали в 1870 году Meigs и Pepper , и назвали их «roseola aestiva» или «roseola autumnalis» (летняя розеола и розеола осенняя). Судя по их описания, вероятнее всего это была roseola infantum (детская розеола). Однако, к первым, кто в 1910 году описал розеолу розовую, причисляют американского педиатра Загорского ( Zahorsky J.) . Позже, в 1941 году Breese провел первое перспективное исследование розеолы, в котором описал характеристику, клиническую и лабораторную картину и, что немаловажно, определил возрастную группу болеющих (преимущественно детей в возрасте от 6 месяцев до 3 лет, но наблюдаются и исключения в виде больных детей в возрасте аж до 7 лет). Наблюдения доктора позволили предположить, что возбудитель болезни распространен повсеместно, но болезнь протекает чаще бессимптомно. Статистические данные говорят о том, что в первые 3 месяца жизни дети страдают от внезапной экзантемы крайне редко. Этот факт позволил высказать гипотезу о том, что дети имеют защиту благодаря пассивной защите антителами матери.
Еще позже, в 1988 году, Yamanishi впервые выделил из крови 4 больных внезапной экзантемой младенцев возбудитель заболевания — вирус герпеса 6 типа (Herpesvirus 6 (HHV-6)).
В какой бы стране не проводились исследования, HHV-6 был обнаружен везде, что и дало основание сделать вывод о повсеместном распространении вируса. В большинстве стран пик заболеваемости HHV-6 инфекцией приходится на возраст от 6 до 18 месяцев, со средним показателем примерно 9 месяцев.Клиническая картина заболевания:
Основной признак первичной инфекции, вызванной герпесом 6 типа — розеола или, по-другому, внезапная экзантема. Именно поэтому заболевание носит такое название. Однако клинические проявления могут быть различные. В половине случаев заболевание начинается ярко и внезапно. Развивается лихорадка, которая порой достигает 40 градусов или даже выше. Затем температура снижается в течение 3-6 дней. Подъем температуры обусловлен присутствием вируса в крови. В этот период ребенок становится раздражительным, вялым и отказывается от еды. В классическом варианте лихорадка длится три дня. Отсюда происходит одно из названий — трехдневная лихорадка. Когда температура снижается, малышу становится заметно легче.
После снижения температуры на коже появляется экзантема — розовые пятнисто-папулезные высыпания 1-3 мм, бледнеющие при надавливании (это один из отличительных признаках, при той же краснухе после надавливания сыпь не бледнеет) . Они могут исчезнуть уже через несколько часов, а могут сохраняться до нескольких дней. Сыпь локализуется преимущественно на корпусе, распространяясь на шею, лицо и конечности.

Другим признаком герпесвирусной инфекции 6 типа является лимфаденопатия, которая захватывает все шейные узлы, но увеличение затылочных узлов в течение первых 3 дней наиболее характерно. Помимо этого иногда появляются пятна Nagayana — экзантема мягкого неба и язычка. Розеолу могут сопровождать еще такие признаки, как, например, выбухающий родничок или судороги. Но обычно болезнь протекает не так тяжело.
У детей старше 3 лет и взрослых герпес 6 типа активизируется, как правило, при иммуносупрессии (снижении иммунитета).
Клиническое течение первичной герпесвирусной инфекции у здоровых детей часто не требуют госпитализации. Однако, как указано в одном из исследований, 13% детей с первичной герпесной инфекцией 6 типа были госпитализированы с подозрением на сепсис.
Главные осложнения первичной HHV-6 инфекции связанны с воздействием вируса на центральную нервную систему (ЦНС). Наиболее часто родители сталкиваются с судорогами. Реже встречается выбухание большого родничка или менингоэнцефалит. Чаще осложнения возникают у детей с первичной инфекцией в возрасте от 12 до 15 месяцев.
Было доказано, что после первичного инфицирования вирус сохраняется в цереброспинальной жидкости. Устойчивость ДНК вируса герпеса 6 типа связана с возникновением периодических приступов у детей.
Специфическое лечение не требуется. В период подъёма температуры применяются жаропонижающие средства. Необходимо создать охранительный режим ребенку. По возможности удерживайте малыша в постели, особенно если у него высокая температура. Увеличьте объем выпиваемой жидкости. При высокой температуре используйте жаропонижающие средства. Прислушивайтесь к рекомендациям врача в выборе лекарственных препаратов.
У детей с иммуносупрессией возможно применение фоскарнета, ацикловира, ганцикловира.
Розеола заразна. Передается воздушно-капельным путем. Как правило, во время чихания и кашля. Больной заразен с момента появления температуры и до тех пор пока не пройдет 24 часа с момента нормализации температуры (вне зависимости от наличия сыпи) В очень редких случаях можно заразиться повторно.
В большинстве случаев дети полностью выздоравливают за 5 дней без какого-либо лечения. Сыпь на коже исчезает в течение 1-2 дней, не оставляя рубцов.
Основной метод профилактики болезни — поддержание иммунитета. Соблюдайте все рекомендации, данные докторами, следите за питанием малыша, ведите активный жизни, принимайте поливитаминные препараты и болезнь обойдет стороной.
Итак, если у Вас есть подозрение, что у ребенка розеола розовая (температура бессимптомная, 38-39,5 градусов, длится 2-4 дня, после чего спадает и появляется сыпь), то на этапе сыпи можно очень легко и быстро проверить — розеола посетила Вашего малыша или нет. Для этого необходимо немного нажать пальцем на любое пятнышко сыпи и подержать палец 10-15 секунд. После чего пятнышко должно побелеть. Если же пятнышко не побелело — у Вашего ребенка заболевание, никоим не связанное с розеолой. Только при розеоле пятнышки при надавливании устойчиво бледнеют.
p/s мой источник-беби.ру. на авторские права не претендую

Значит, по порядку))) Пять дней назад у дочки поднялась температура аж до 37,8. Сильного беспокойства у меня это не вызвало, собственно, как и удивления — у нас режутся зубы. За неделю до этого прорезался 4й зубик, вот я благополучно и решила, что пятый на подходе. Темпу сбиваем парацетамолом (сироп). Никаких симптомов нет (сопли, кашель, горло в порядке), кушаем нормально, капризим умеренно. Следующий день — та же картина. Плюс ко всему у нас жара такая стояла, на улице +30, дома +26 (а привыкли-то мы к +20). Короче, маемся((( День третий — аналогично. Температура доходит до 39,5, но больше ничего. Появилось разжижение стула (периодичность не изменилась). Сбиваем уже нурофеном.
Скорую не вызываю, на своем опыте знаю, что толку нет — скатают укол анальгин+димедрол, не глядя на возраст, и скажут «Завтра к педиатру на прием». Педиатр, для справки, такой же. Как-нибудь расскажу в отдельном посте)))) На четвертый день полдня тмпература 37,5, потом нормализуется. Деть веселый, кушаем прекрасно, никаких симптомов ОРВИ нет, стул — норма.
И — вуаля! На пятый день мы все в мелкоточечной бледно-розовой сыпи! Спинка, шея, бока, чуть-чуть живот. На руках-ногах-лице нет сыпи. Зуба, кстати, тоже нет))) И как это понимать, спрашивается?
Смутно помню, что что-то похожее я где-то видела. Начала читать — корь, краснуха. Нет, не то. Вот же! Розеола розовая, она же внезапная экзантема.
Внезапная экзантема — вирусное заболевание с внезапным началом и короткой продолжительностью, наиболее часто поражает детей. Внезапная экзантема наиболее распространена среди детей от 6 до 24 месяцев, средний возраст составляет около 9 месяцев. Менее часто, могут быть инфицированы дети старшего возраста, подростки и взрослые.
Внезапная экзантема вызывается вирусом герпеса 6 (ВГЧ-6) , и реже вирусом герпеса 7 (ВГЧ-7).
Внезапная экзантема распространяется от человека к человеку, чаще всего, воздушно-капельным путем или при контакте. Болезнь не очень заразна, инкубационный период заболевания составляет 9-10 дней.
Признаки и симптомы ВГЧ-6 (или ВГЧ-7) инфекции могут варьировать в зависимости от возраста пациента. У детей младшего возраста обычно внезапно повышается температура, отмечается раздражительность, увеличение лимфатических узлов в области шеи, насморк, отек век, диарея. В течение 12-24 часов после повышения температуры появляется сыпь. Дети более старшего возраста, у которых развивается ВГЧ-6 (или ВГЧ-7) инфекция, чаще всего имеют такие симптомы, как высокая температура в течение нескольких дней, возможен, насморк и/или диарея. У детей старшего возраста реже появляется сыпь.
Температура при лихорадке может быть довольно высокой, в среднем 39,7 С, но может подниматься и выше до 39.4-41.2 С.
 Лечение лихорадки
Лечение лихорадки
Если температура не доставляет ребенку неудобства, то лечение не нужно. Нет необходимости будить ребенка для лечения лихорадки, если нет указаний врача.
Ребенок с лихорадкой должен находиться в комфортных условиях и не должен быть слишком тепло одет. Лишняя одежда может вызвать повышение температуры. Купание в теплой воде (29,5 С) может помочь уменьшить лихорадку. Никогда не растирайте ребенка (или взрослого) алкоголем; алкогольные пары могут при вдыхании создать многочисленные проблемы. Если ребенок дрожит в ванне, температура воды в ванне должна быть увеличена.
Высокая температура при внезапной экзантеме может инициировать судороги. Фибрильные судороги распространены среди детей от 18 месяцев до 3 лет. Они возникают у 5-35% детей с внезапной экзантемой. Судороги могут выглядеть очень пугающе, но, как правило, не опасны. Фибрильные судороги не связаны с продолжительными побочными эффектами, повреждениями нервной системы или мозга. Противосудорожные препараты редко назначаются для лечения или профилактики при повышении температуры тела.
Что делать, если у ребенка судороги, вызванные лихорадкой при внезапной экзантеме:
— Сохраняйте спокойствие и попытайтесь успокоить ребенка, ослабьте одежду вокруг шеи.
— Уберите острые предметы, которые могут причинить вред, переверните ребенка на бок, так слюна может вытекать изо рта.
— Положите под голову ребенка подушку или свернутое пальто, но не следует ничего помещать в рот ребенка.
Дети часто сонливы и могут спать после судорог, что вполне нормально. После судорог нужно обратиться к врачу, чтобы ребенок обязательно был осмотрен.
Сыпь при внезапной экзантеме появляется, когда снижается повышенная температура (лихорадка). Сыпь появляется на шее и туловище, особенно в области живота и спины, но также может появляться на руках и ногах (конечностях). Кожа приобретает красноватый цвет и временно бледнеет при надавливании. Сыпь не зудится, и не болит. Она не заразна. Сыпь проходит через 2-4 дня и не возвращается.
При внезапной экзантеме лихорадка длится от трех до пяти дней, после чего сыпь держится около одного — двух дней. Внезапная экзантема обычно проходит без лечения.
Осложнения встречаются при внезапной экзантеме довольно редко, за исключением детей со сниженной иммунной системой. Люди со здоровой иммунной системой, в целом, развивают пожизненный иммунитет к ВГЧ-6 (или ВГЧ-7).
Нужно ли обращаться к врачу, если ребенок заболел внезапной экзантемой? Да, это хорошая идея. Ребенок с лихорадкой и сыпью не должен контактировать с другими детьми до того, как будет осмотрен врачом. После исчезновения сыпи и лихорадки ребенок может вернуться к обычной жизни.
Внезапная экзантема имеет ряд других названий: детская розеола, псевдокраснуха, шестая болезнь, 3х дневная лихорадка. Она официально называется внезапная экзантема, поскольку сыпь появляется внезапно (сразу после лихорадки), эта болезнь обычно называется внезапной кожной сыпью.
Чтобы отличить внезапную экзантему от других детских болезней с присутствием кожной сыпи, ее когда-то называли «шестой болезнью» (так она, как правило, становилась шестым заболеванием у маленьких детей и продолжалась около шести дней), но это название уже почти забыто.
Очень «интересная» инфекция с удивительно характерными признаками. Вначале повышается температура тела и все — т. е. все остальное уже связано с высокой температурой — вялость, сонливость, отказ от еды. Но больше нет ничего — ни кашля, ни насморка, ни поноса, ни болей. И это неопределенное состояние продолжается около трех, иногда даже пяти дней, после чего температура очень быстро нормализуется, активный ребенок бегает по дому и просит поесть. Все домашние испытывают чувство глубокого удовлетворения в связи с выздоровлением от непонятной болезни, но через 10—20 часов после нормализации температуры, когда ребенок кажется абсолютно здоровым, по всему телу внезапно появляются элементы точечной или мелкопятнистой розовой сыпи. Состояние при этом не ухудшается, а сыпь сама исчезает через несколько дней (от 4 до 7). Это и есть розеола. Она не опасна, не дает осложнений, не требует лечения.
Болезнь достаточно распространенная и в то же время болезнь, которой не существует, поскольку диагноз «внезапная экзантема» врачи не ставят почти никогда!
Дело в том, что за три-пять дней непонятного и необъяснимого повышения температуры тела очень немногие родители не успеют «всунуть» в дитя 3—4 лекарства. Неудивительно, что появление, в конце концов, сыпи и сами мамы-папы-бабы, а нередко и врачи, рассматривают как признак лекарственной аллергии. Вполне понятно, что назначаются дополнительно противоаллергические лекарства, которые и дают «эффект» в сроки, за которые сыпь обычно проходит сама (т. е. от 4 до 7 дней).
и больше нет ни ссимптомов ОРЗ ,малышка обычная как всегда,правда спала часто и все,сбивала 2 раза вечером и ночью,сейчас темп 37..ждем дальше что это зубы или вот что еще нашла поэтому поводу,может кому то будет полезна,у нас из этого только темп и все! ну что появились вчер ачуть чтуь пятнышки красные,Сегодня больше темп пропала..может это оно и есть,дочу ничего кроме зубов не беспокоит!) ждемс)
Внезапная экзантема (Exanthema subitum) или розеола.
Был у нас в гостях наш педиатр. И что вы думаете) у нас розеола. вставляю текс с описанием данной болезни..наберитесь терпения и прочитайте пост! откроете для себя нечто новое! я очень рада что у моих детей не ангина, не лорингит, не грипп и тд и тп. )))
Эта детская болезнь очень широко распространена, ее переносят практически все дети в возрасте около 1 года, но что удивительно, большинство отечественных педиатров о ней не знают. Заболевание вызывается вирусом герпеса человека 6 типа, переносится однократно, после чего вырабатывается довольно стойкий иммунитет. Очень \»интересная\» инфекция с удивительно характерными признаками. В начале повышается температура тела и все — т.е., все остальное уже связано с высокой температурой — вялость, сонливость, отказ от еды. Но больше нет ничего — ни кашля, ни насморка, ни поноса, ни болей. И это неопределенное состояние продолжается около трех дней, после чего температура очень быстро нормализуется, активный ребенок бегает по дому и просит поесть. Все домашние испытывают чувство глубокого удовлетворения в связи с выздоровлением от непонятной болезни, но через 10-20 часов после нормализации температуры, когда ребенок кажется абсолютно здоровым, по всему телу внезапно появляются элементы точечной или мелкопятнистой розовой сыпи. Состояние при этом не ухудшается, а сыпь сама исчезает через несколько дней (от 4 до 7). Это и есть розеола, те есть красная сыпь.
Внезапная экзантема имеет ряд других названий: детская розеола, псевдокраснуха, шестая болезнь, 3х дневная лихорадка. Она официально называется внезапная экзантема, поскольку сыпь появляется внезапно (сразу после лихорадки), эта болезнь обычно называется внезапной кожной сыпью. Чтобы отличить внезапную экзантему от других детских болезней с присутствием кожной сыпи, ее когда-то называли \»шестой болезнью\» (так она, как правило, становилась шестым заболеванием у маленьких детей и продолжалась около шести дней), но это название уже почти забыто.
Болеют преимущественно дети в возрасте от 6 месяцев до 2 лет, самый частый возраст – 9-10-11 месяцев.
Симптомы:
Заболевание начинается остро, с подъема температуры до 39-40. Обычно кроме температуры других симптомов нет. Обычно заболевание совпадает по срокам с прорезыванием зубов, поэтому температуру очень часто списывают на зубы. Температура сохраняется в течение 3 суток, обычно плохо снижается с помощью жаропонижающих препаратов. В первые 3 суток поставить диагноз практически невозможно, так как кроме температуры других симптомов просто нет.
На четвертый день болезни температура критически снижается и почти одновременно с этим (иногда непосредственно перед этим или через несколько часов после ее нормализации) появляется сыпь в виде дискретных бледно-розовых пятен диаметром 2-5 мм. Некоторые из элементов сыпи окружены бледным венчиком. Вначале сыпь появляется на спине, затем быстро распространяется на живот, грудь, разгибательные поверхности рук. На лице и ногах высыпания незначительные или отсутствуют. Через 2-3 дня сыпь исчезает без последующей пигментации и лишь изредка на месте высыпаний наблюдается небольшое шелушение. К моменту исчезновения сыпи нормализуется картина крови. В виде исключения возможно течение болезни без сыпи, когда болезнь как бы ограничивается лихорадочным периодом и длится 3-4 дня. После появления сыпи эти 1-2 дня ребенок может быть капризным, плаксивым, не слезает с рук.
Болезнь достаточно распространенная и, в то же время, болезнь, которой не существует, поскольку диагноз \»внезапная экзантема\» врачи не ставят почти никогда! Дело в том, что за три дня непонятного и необъяснимого повышения температуры тела, очень немногие родители не успеют \»всунуть\» в дитя 3-4 лекарства. Неудивительно, что появление, в конце концов, сыпи и сами мамы-папы-бабы, а, нередко, и врачи, рассматривают как признак лекарственной аллергии. Вполне понятно, что назначаются дополнительно противоаллергические лекарства, которые и дают \»эффект\» в сроки, за которые сыпь обычно проходит сама (т.е. от 4 до 7 дней).
Что делают отечественные педиатры – возможно несколько вариантов развития событий:
Это «краснуха». На самом деле сыпь при краснухе похожа, но
— Появляется в первые сутки болезни
— Не сопровождается высокой температурой
— Располагается в основном на конечностях
Диагностика «краснухи» в этом случае часто ведет отказу от вакцинации против краснухи, в карте ребенка появится запись о перенесенной краснухе, а ребенок будет представлять опасность для окружающих, когда действительно ею заболеет.
Аллергическая сыпь.
За 3 суток высокой лихорадки в ребенка обычно успевают впихнуть массу лекарств, нужных и ненужных. Парацетамол, нурофен, виферон, сумамед, амоксиклав – безусловные лидеры в этом списке. Очень часто на 3 сутки «несбиваемой» температуры педиатр назначает ребенку антибиотики, и сыпь, появившаяся на следующий день, расценивается, как аллергия на препарат. Что в дальнейшем ведет к необоснованному отказу от использования этих антибиотиков когда действительно необходимо.
Что нужно делать:
Лечение при этой инфекции ничем не отличается от лечения острых респираторных вирусных инфекций. Ребенок должен получать достаточное количество жидкости. При высокой лихорадке можно давать парацетамол (Панадол, Эффералган) или ибупрофен (нурофен). Ребенок требует наблюдения, так как до появления сыпи никаких особых симптомов больше нет, и с такой лихорадкой могут протекать другие, более серьезные заболевания (инфекция мочевых путей, отит, например). Температура при лихорадке может быть довольно высокой, в среднем 39,7 С, но может подниматься и выше до 39.4-41.2 С.
Если температура не доставляет ребенку неудобства, то лечение не нужно. Нет необходимости будить ребенка для лечения лихорадки, если нет указаний врача. Ребенок с лихорадкой должен находиться в комфортных условиях и не должен быть слишком тепло одет. Лишняя одежда может вызвать повышение температуры. Купание в теплой воде (29,5 С) может помочь уменьшить лихорадку. Никогда не растирайте ребенка (или взрослого) алкоголем; алкогольные пары могут при вдыхании создать многочисленные проблемы. Если ребенок дрожит в ванне, температура воды в ванне должна быть увеличена.
Высокая температура при внезапной экзантеме может инициировать судороги. Фибрильные судороги распространены среди детей от 18 месяцев до 3 лет. Они возникают у 5-35% детей с внезапной экзантемой. Судороги могут выглядеть очень пугающе, но, как правило, не опасны. Фибрильные судороги не связаны с продолжительными побочными эффектами, повреждениями нервной системы или мозга. Противосудорожные препараты редко назначаются для лечения или профилактики при повышении температуры тела.
Что делать, если у ребенка судороги, вызванные лихорадкой при внезапной экзантеме:
— Сохраняйте спокойствие и попытайтесь успокоить ребенка, ослабьте одежду вокруг шеи.
— Уберите острые предметы, которые могут причинить вред, переверните ребенка на бок, так слюна может вытекать изо рта.
— Положите под голову ребенка подушку или свернутое пальто, но не следует ничего помещать в рот ребенка.
— Ожидайте, когда судороги пройдут.
Дети часто сонливы и могут спать после судорог, что вполне нормально. После судорог нужно обратиться к врачу, чтобы ребенок обязательно был осмотрен.
Сыпь при внезапной экзантеме появляется, когда снижается повышенная температура (лихорадка). Сыпь появляется на шее и туловище, особенно в области живота и спины, но также может появляться на руках и ногах (конечностях). Кожа приобретает красноватый цвет и временно бледнеет при надавливании. Сыпь не зудится, и не болит. Она не заразна. Сыпь проходит через 2-4 дня и не возвращается.
Нужно ли обращаться к врачу, если ребенок заболел внезапной экзантемой? Да, это хорошая идея. Ребенок с лихорадкой и сыпью не должен контактировать с другими детьми до того, как будет осмотрен врачом. После исчезновения сыпи и лихорадки ребенок может вернуться к обычной жизни.
Поддержи организм
Высокая температура отнимает много сил. Чтобы малыш восстановил их побыстрее, продумайте его рацион, соблюдайте режим и укрепляйте иммунитет. Младенец переживает болезнь особенно тяжело. Прикладывайте кроху к груди почаще. Мамино молочко – лучшее лекарство. В нем очень много антител. Поэтому оно не только быстро избавит от инфекции, но и укрепит защитные силы. Ребенку постарше готовьте блюда, богатые углеводами и витаминами. Варите ему кашки, предлагайте овощные и фруктовые пюре и легенькие бульоны. Не нагружайте тяжелой пищей: мясом, бобовыми, капустой.
Не заставляйте есть через силу. Пусть малютка скушает столько, сколько захочет. Предлагайте ему пить каждые 15 минут. Ягодный морс, компот из сухофруктов, травяные чаи – все это пойдет на пользу. Ведь при высокой температуре кроха потеет и его организм теряет очень много жидкости.
Регулярно устраивайте проветривания. Но только после того, как у ребенка упадет температура. Хорошо укутайте его и откройте окно на 10-15 минут. Свежий воздух провентилирует легкие и укрепит иммунную систему. На улицу сможете выйти уже через 3-4 дня.
Специфического притивовирусного лечения инфекция не требует. Осложнений при этой инфекции практически не бывает, очень редко могут быть фебрильные судороги в первые 3 суток.
Большая часть детей переносит эту инфекцию в виде просто лихорадочного заболевания без появления сыпи, и скорее всего именно отсюда растут ноги у мифа о температуре 40 при прорезывании зубов.
После перенесенной инфекции в крови определяются антитела класса IgG к вирусу герпеса 6 типа, что является свидетельством о перенесенной инфекции и ни чем более. Признаком \»латентной\» или \»персистирующей\» герпетической инфекции эти антитела не являются.
Она не опасна, не дает осложнений, не требует лечения. Розеола уникальная болезнь!
Лежим мы с малышкой в больнице. Делать тут особо нечего, мысли всякие, воспоминания. Захотелось рассказать о наших странствиях. Больше для себя, но, может, кому-то будет интересно. Писать буду подробно, следовательно, много.
Сыпь на коже у детей может быть проявлением более чем ста различных заболеваний. Вам совершенно не обязательно разбираться в этом множестве состояний. Однако некоторые их них могут быть действительно опасны для ребенка. Поэтому при появлении любой сыпи следует вовремя обращаться к педиатру.
Для начала хочется остановить ваше внимание на элементах сыпи (постаралась выбрать самое главное, сделать это с кратким описанием всех терминов, которые встречаются при разной патологии), а также фото для наглядного примера.
Выделяют первичные и вторичные морфологические элементы сыпи.
Первичные морфологические элементы сыпи развиваются как следствие патологического процесса; они обычно появляются на неизмененной коже и слизистых оболочках. Виды:
— Пятно (макула) представляет собой участок кожи с измененной окраской, но по консистенции и рельефу поверхности очаг поражения не отличается от окружающей нормальной кожи. Различают сосудистые, геморрагические и пигментные пятна. Сосудистые пятна (воспалительного генеза)небольших размеров (от 2 мм до 25 мм) — розеолы , имеющие округлую или овальную форму и являющиеся наиболее частым проявлением на коже таких инфекционных болезней, как скарлатина, краснуха, сыпной тиф и др., и воспалительные пятна размером от 2 до 10 см и более — эритема . Сливаясь между собой, очаги эритемы могут распространяться на всю кожу. Геморрагические пятна развиваются вследствие проникновения эритроцитов через сосудистую стенку при ее повреждении (разрыве) или повышении проницаемости. Пигментные пятна образуются вследствие изменения содержания пигментов в коже (чаще меланина).
— Волдырь — бесполостной островоспалительный морфологический элемент, развивается вследствие острого отека сосочкового слоя дермы (например, при крапивнице). При их разрешении кожа не изменяется.
— Пузырек (везикула) — мелкое полостное образование, содержащее серозную или серозно-геморрагаческую жидкость; его величина от 1 до 5 мм в диаметре. Пузырьки располагаются обычно на отечном гиперемированном основании (например, при герпесе, экземе), но могут возникнуть и на внешне не измененной коже (например, при потнице). После вскрытия пузырьков на коже отмечаются мелкие поверхностные эрозии, выделяющие серозный экссудат (мокнутие); в дальнейшем эрозии эпителизируются.
— Пузырь (булла) — крупное полостное образование, развивающееся в результате экзогенных или эндогенных нарушений. Пузыри могут располагаться на неизмененной коже (например, при пузырчатке) или на воспалительном основании. Покрышка пузырей может быть напряженной или дряблой.
— Пустула (гнойник) — полостное образование с гнойным содержимым, величиной от нескольких миллиметров до нескольких сантиметров, шаровидной, конусообразной или плоской формы. В зависимости от глубины залегания в коже выделяют поверхностные пустулы, располагающиеся в эпидермисе, и глубокие, локализующиеся в дерме. Глубокие пустулы завершаются формированием рубца.
— Папула (узелок) — бесполостное поверхностно расположенное образование плотной или мягкой консистенции, разрешается без рубца. В зависимости от величины выделяют милиарные (диаметром 1-2 мм), лентикулярные (до 5 мм), нуммулярные (15-20 мм) папулы. Вследствие их слияния могут возникать более крупные папулы — бляшки .
— Бугорок — бесполостное образование, возникающее вследствие развития в дерме гранулематозного воспалительного инфильтрата. Бугорки могут возвышаться над поверхностью кожи или глубоко залегать в ней. Величина их колеблется от 3-5 мм до 20-30 мм в диаметре. Цвет бугорков — от розовато-красного до желто-красного, медно-красного, синюшного. При надавливании на поверхность бугорка цвет может меняться.
— Узел — ограниченное плотное образование диаметром 1-5 см и более, округлой или овальной формы; расположен в глубоких слоях дермы и подкожной клетчатки. Они преимущественно воспалительного характера. Могут выступать над поверхностью кожи, а могут определяются лишь при пальпации (на ощупь).
Вторичные морфологические элементы сыпи развиваются после первичных. Виды:
— Дисхромии кожи — нарушения пигментации на месте разрешившихся первичных морфологических элементов. Различают гиперпигментацию, обусловленную увеличением содержания пигмента меланина в клетках базального слоя эпидермиса и отложением гемосидерина (например, на месте укуса платяных вшей), и гипопигментацию, или депигментацию, связанную с уменьшением отложения меланина.
— Чешуйки — разрыхленные отторгающиеся клетки рогового слоя, скапливающиеся обычно на поверхности первичных морфологических элементов. Чешуйки могут быть отрубевидными, мелко-пластинчатыми (например, при кори) и крупнопластинчатыми (например, при скарлатине, токсикодермии).
— Корка — различного рода экссудат, отделяемое эрозий, язв, ссохшееся на поверхности кожи. Различают серозные корки, состоящие из фибрина, клеток эпидермиса, лейкоцитов; гнойные корки, содержащие множество лейкоцитов; кровянистые корки с большим количеством гемолизированных эритроцитов. Корки могут быть тонкими и толстыми, слоистыми, разнообразной формы.
— Трещина — линейные разрывы кожи, возникающие вследствие потери ее эластичности и инфильтрации. Различают поверхностные трещины (в пределах эпидермиса, заживают без следа) и глубокие (в эпидермисе и дерме, после их заживления формируется рубец). Трещины болезненны. Чаще они образуются в местах естественных складок и вокруг естественных отверстий (в углах рта, вокруг заднего прохода).
— Экскориация — нарушение целости кожи в результате механического повреждения (часто при расчесах); имеют полосовидную форму.
— Эрозия — дефект эпидермиса вследствие вскрытия первичного полостного элемента (пузырька, пузыря, пустулы). Дно эрозии составляют эпидермис и сосочки дермы. По форме и величине эрозия соответствует первичному морфологическому элементу.
— Язва — глубокий дефект кожи, захватывающий эпидермис, дерму и подлежащие ткани. Возникает вследствие распада первичных элементов, вследствие некроза тканей. Для установления диагноза имеют значение форма, края, дно, плотность язвы. После заживления язвы образуется рубец, характер которого позволяет судить о перенесенном заболевании.
— Рубец — грубоволокнистое соединительнотканное разрастание, замещающее глубокий дефект кожи. Поверхность рубца гладкая, лишена бороздок, пор, волос. Различают рубцы плоские, гипертрофические (келлоидные), атрофические (расположенные ниже поверхности окружающей кожи).
— Вегетации — неравномерные папилломатозные разрастания эпидермиса и сосочкового слоя дермы на поверхности первичных элементов.
— Лихенизация — изменение кожи, характеризующееся ее уплотнением, усилением рисунка, шероховатостью, гиперпигментацией. (например, при длительных расчесах одних и тех же участков кожи или вследствие слияния папул).
Принято различать мономорфную и полиморфную сыпь. Мономорфная сыпь состоит только из одного первичного морфологического элемента (например, пузырей при вульгарной пузырчатке; розеол при краснухе; петехий при геморрагическом васкулите; пузырьков при ветряной оспе; волдырей при крапивнице), полиморфная — из нескольких первичных или вторичных элементов сыпи.
Сыпь может быть ограниченной, распространенной, универсальной. Высыпания, формирующие очаги поражения, могут быть расположены симметрично и асимметрично, по ходу нервно-сосудистых пучков. Они могут иметь тенденцию к слиянию или оставаться изолированными (при ветряной оспе), группироваться, образуя геометрические фигуры (круг или овал при кольцевидной эритеме). Сыпь может иметь характерную локализацию на разгибательной поверхности предплечий и плеч, на волосистой части головы и за ушными раковинами, и др. На это надо обращать внимание.
Причины появления сыпи у детей можно разделить на четыре основные группы:
1 — инфекционные и паразитарные заболевания;
2 — аллергические реакции;
3 — болезни крови и сосудов;
4 — отсутствие правильной гигиены.
1. Если причиной сыпи является ИНФЕКЦИЯ, вы заметите у своего ребенка и другие ее проявления, такие как повышение температуры тела, озноб, кашель, насморк, боль в горле, боль в животе, тошнота, рвота, потеря аппетита и др. При этом сыпь может быть как первым симптомом текущей инфекции, так и появиться на 2-3 день.
Среди инфекционных заболеваний сыпью, как правило, сопровождаются такие распространенные детские болезни как ветряная оспа, корь, краснуха, скарлатина, розеола и др. Наиболее опасной является менингококковая инфекция.
Корь 

Возбудитель: РНК-содержащий вирус из семейства Paramyxoviridae рода Morbilivirus.
Инкубационный период: от 9 до 17 дней. Больной заразен до 5 дня от появления сыпи.
В первые три дня болезни у ребенка наблюдается температура, насморк, кашель, коньюнктивит. На 2-3 день болезни появляется сыпь (в первый день на лице, второй на туловище, третий на конечностях), повторный подъем температуры. После сыпи остается пигментация, шелушение. Для клинической диагностики кори учитываются следующие характерные симптомы:
-острое начало заболевания с высокой температурой, конъюнктивитом, склеритом, блефаритом, слезотечением (светобоязнь, вплоть до блефароспазма), кашлем, насморком;
-появление на 2-й день болезни на слизистой оболочке в области щек напротив малых коренных зубов пятен Бельского-Филатова-Коплика (белые образования диаметром 1 мм, окруженные зоной гиперемии); эти пятна сохраняются до 2-го дня высыпания, и после их исчезновения остается разрыхленность слизистой оболочки;
-этапное появление сыпи на 3-5-й день катарального периода на коже лица (1-й день), туловища (2-й день) и конечностей (3-й день); таким образом, сыпь при кори распространяется сверху вниз, своеобразна эволюция элементов сыпи: вначале появляются небольшие папулы и пятна (диаметром 3-5 мм), они очень быстро увеличиваются в размере до 10-15 мм, отдельные пятна (особенно на лице и верхних отделах туловища) сливаются в сплошную эритематозную поверхность;
-сыпь обильная, пятнисто-папулезная, склонная к слиянию, иногда с геморрагическим компонентом, элементы круглые, возвышаются над уровнем кожи, расположены на неизмененном фоне кожи;
-сыпь начинает угасать с 3-го дня высыпания в порядке ее появления на кожных покровах, сыпь заканчивается пигментацией, может быть шелушение кожи.
Пятнистая экзантема может появиться как вариант нормального вакцинального периода у детей, привитых живой противокоревой вакциной. В течение вакцинального периода, на 6-10-й день после прививки, иногда отмечаются субфебрилитет, насморк, кашель, конъюнктивит (в течение 2-3 дн). Возможно появление пятнистой необильной сыпи, элементы которой не сливаются. Этапность высыпаний отсутствует, нет пятен Филатова-Коплика. Диагностика прививочной реакции подтверждается анамнестическими данными, полученными у родителей.


Возбудитель: вирус герпес-зостер,
Инкубационный период: 11-21 день. Больной заразен до 10 дня от появления сыпи или до последней корочки.
Сыпь не имеет определенной локализации, часто элементы сыпи можно обнаружить на волосистой части головы, слизистой оболочке рта, глаз, половых органов. Характер высыпаний меняется по ходу болезни: слегка выступающие над кожей красные пятна за несколько часов превращаются в пузырьки с прозрачным, затем мутнеющим содержимым. Размер ветряночных пузырьков не более 4-5мм. В дальнейшем они подсыхают и на их месте образуются буроватые корочки. Каждый элемент в течение 3 — 6 дней претерпевает эволюцию: пятно-везикула-корочка. Сыпь при ветрянке всегда сопровождается зудом. Очень важная особенность этого вида сыпи — подсыпания (появление новых элементов), чему нередко сопутствует очередной всплеск температуры. Типичными элементами сыпи при ветряной оспе являются везикулы размером от 1 до 5 мм, имеют пупковидное втяжение в центре везикулы.
Краснуха 
Возбудитель: вирус из группы тогавирусов (семейство Togaviridae, род Rubivirus).
Инкубационный период: 11-21 день. Больной заразен до 5 дня болезни. Характерны признаки интоксикации, лихорадка (до 5 дней), увеличение затылочных лимфатических узлов.Очень частым проявлением краснухи является воспаление верхних дыхательных путей в виде ринита, фарингита. Больные жалуются на умеренно выраженный сухой кашель, неприятные ощущения в горле (саднение, першение, сухость). На мягком небе иногда можно увидеть мелкие красные элементы (пятна Форхгеймера). У некоторых больных может быть конъюнктивит, но менее выраженный, чем у больных корью. Многочисленные мелкие пятнышки (не более 3-5 мм в диаметре) появляются за несколько часов, распространяются сверху вниз, но значительно быстрее, чем при кори — за сутки сыпь доходит до ног, держится сыпь в среднем три дня, потом исчезает бесследно. Характерной локализацией являются разгибательные поверхности рук и ног, ягодицы.
Часто сыпь появляется уже в первый день болезни, но может появиться на второй, третий и даже на четвертый день. В некоторых случаях именно сыпь обращала на себя внимание, так как легкое недомогание перед высыпанием не считалось каким-либо заболеванием. В отличие от кори отсутствует этапность высыпания. Сыпь более обильна на разгибательных поверхностях конечностей, на спине, пояснице, ягодицах. На лице сыпь менее выражена, чем на туловище (при кори наоборот). В отличие от скарлатины элементы сыпи расположены на фоне нормальной (негиперемированной) кожи. Основным элементом сыпи является маленькое пятно (диаметром 3-7 мм), не возвышающееся над уровнем кожи, исчезающее при надавливании на кожу или при растягивании ее. Типичной является мелкопятнистая сыпь, хотя у отдельных больных она может быть и крупнопятнистой (диаметр пятен 10 мм и более). Наряду с пятнами могут встречаться плоские розеолы диаметром 2-4 мм, реже наблюдаются папулы. Элементы сыпи, как правило, раздельны, однако некоторые из них могут сливаться, образуя более крупные пятна с фестончатыми краями, но никогда не образуется обширных эритоматозных поверхностей (как это бывает при кори или инфекционной эритеме), очень редко выявляются единичные петехии.
При слабо выраженной сыпи обнаружить ее иногда помогает прием провокации сыпи, для чего создается венозный застой на руке путем легкого перетягивания ее с помощью манжетки от тонометра, жгута или просто руками, при этом пульс должен прощупываться. Через 1-2 мин сыпь, если она есть, будет более заметной. Иногда в области элементов сыпи отмечается легкий зуд, но, как правило, никаких субъективных ощущений в области элементов сыпи не бывает. Элементы сыпи держатся чаще 2-3 дня.Следует помнить, что эта вирусная инфекция опасна для беременных женщин из-за неблагоприятного влияния на плод. Поэтому если вы заподозрили у своего ребенка краснуху — не приглашайте в гости беременных.
Скарлатина 

Возбудитель: β-гемолитический стрептококк группы А
Инкубационный период: 2-7 дней. Больной заразен до 10 дня болезни. В первые 10-12 часов болезни кожа чистая. В зеве яркая краснота, миндалины увеличены. Сыпь появляется в конце первых или в начале вторых суток болезни, сначала не шее, верхней части спины и груди, а затем быстро распространяется по всему телу. Сыпь красного или ярко-красного цвета в виде мелких, величиной с маковое зернышко, густо расположенных точечек. Нередко отмечается кожный зуд.  Наиболее интенсивная по выраженности и количеству элементов сыпь отмечается на коже внутренних поверхностей бедер, нижней части живота и подмышечных областей. Особенно выраженное сгущение сыпи наблюдается в естественных складках подмышечных областей и локтевых ямок. На лице бледными остаются лишь подбородок и кожа над верхней губой, образующие, так называемый, белый скарлатинозный треугольник. Интенсивность сыпи также более выражена при тяжелой форме заболевания, чем при легкой и среднетяжелой. При токсической скарлатине сыпь нередко приобретает геморрагический характер. Сыпь, как правило, достигает максимальной выраженности на 2-3-й день болезни, а затем к концу недели постепенно угасает. На ее месте появляется шелушение кожи, интенсивность которого соответствует выраженности элементов сыпи. Шелушение появляется вначале на шее, затем на кончиках пальцев рук и ног, на ладонях и подошвах. На туловище шелушение отрубевидное. Шелушение заканчивается через 2-3 недели.
Наиболее интенсивная по выраженности и количеству элементов сыпь отмечается на коже внутренних поверхностей бедер, нижней части живота и подмышечных областей. Особенно выраженное сгущение сыпи наблюдается в естественных складках подмышечных областей и локтевых ямок. На лице бледными остаются лишь подбородок и кожа над верхней губой, образующие, так называемый, белый скарлатинозный треугольник. Интенсивность сыпи также более выражена при тяжелой форме заболевания, чем при легкой и среднетяжелой. При токсической скарлатине сыпь нередко приобретает геморрагический характер. Сыпь, как правило, достигает максимальной выраженности на 2-3-й день болезни, а затем к концу недели постепенно угасает. На ее месте появляется шелушение кожи, интенсивность которого соответствует выраженности элементов сыпи. Шелушение появляется вначале на шее, затем на кончиках пальцев рук и ног, на ладонях и подошвах. На туловище шелушение отрубевидное. Шелушение заканчивается через 2-3 недели.
Следует иметь в виду, что сыпь при скарлатине не всегда имеет типичные проявления. В отдельных случаях она носит кореподобный характер. Иногда на шее, груди, животе экзантема сопровождается появлением мелких пузырьков, наполненных прозрачным содержимым.
Инфекционная эритема (пятая болезнь) 
Возбудитель: парвовирус В19,
Инкубационный период: 5-15 дней. Болеют дети от 2 до 12 лет во время эпидемий в яслях или в школе. После появления сыпи ребенок не заразен.
В первые два дня у ребенка наблюдаются симптомы ОРЗ (насморк, температура), Сыпь начинается на скулах в виде небольших ярко-красных, чуть рельефных точек, которые по мере увеличения сливаются, образуя на щеках красные блестящие и симметричные пятна («след от пощечин»). Затем в течение двух дней сыпь покрывает все тело, образуя слегка припухшие красные пятна, бледноватые в центре. Объединяясь, они образуют сыпь в виде гирлянд или географической карты, кружевная сыпь. Сыпь исчезает примерно через неделю, на протяжении последующих недель могут появляться преходяшие высыпания, особенно при волнении, физической нагрузке, пребывании на солнце, купании, изменении окружающей температуры.

острая вирусная инфекция младенцев или детей раннего возраста, обычно первоначально проявляется высокой лихорадкой с отсутствием местных симптомов и последующим появлением краснухоподобных высыпаний (пятнистой папулезной сыпи). Возбудитель — вирус герпеса человека 6-го типа (HHV-6). Инкубационный период: 5-15 суток. После появления сыпи ребенок не заразен.
Заболевание начинается остро с внезапным подъемом температуры тела до 39 — 40.5 градусов. Температурный период продолжается 3-5 суток (Преимущественно 3 дня). Несмотря на высокую температуру ребенок обычно активен. Температура падает критически обычно на 4-й день.После исчезновения лихорадки появляются розовые пятнисто-папулезные высыпания на коже (сохраняются от нескольких часов до нескольких дней). Высыпания слегка приподняты над поверхностью кожи, появляются в большом количестве на туловище и шее, более умеренны на лице и конечностях. Характерно отсутствие аппетита, раздражительность, вялость и увеличение шейных и задних ушных лимфатических узлов. В редких случаях возможно увеличение печени и селезенки.

Инкубационный период: 2-10 дней. Заразный период составляет до 14 дней от начала болезни. Заболевание чрезвычайно опасно — от момента появления сыпи до гибели человека может пройти менее суток. У некоторых больных менингококк преодолевает местные барьеры иммунитета и попадает в кровь, где погибает и распадается. Массивный распад менингококков с выделением эндотоксина (сильный сосудистый яд) приводит к катастрофическим последствиям. Запускается свертывание крови, по всей кровеносной системе образуются микротромбы, затрудняющие кровоток. Это называется ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания, слово «диссеминированный» означает «распространенный»).  В качестве компенсации в организме активируется противосвертывающая система, кровь разжижается. К этому времени как свертывающая система, так и противосвертывающая системы истощены. В итоге в системе гемокоагуляции возникают хаотические разнонаправленные изменения — тромбы и кровотечения. Менингококцемия начинается внезапно или после насморка. При попадании менингококков в кровь возникает озноб, повышается температура до 38-39° С, появляются боли в мышцах и суставах, головная боль, нередко рвота. В конце 1-ых — начале 2-ых суток появляется наиболее характерный симптом — геморрагическая сыпь. Сыпь при менингококцемии и есть множественные кровоизлияния в кожные покровы. Появлению сыпи может предшествовать назофарингит в течение 3-6 дн. На фоне интоксикации, высокой температуры тела, бледной, бледно-серой кожи появляются первые элементы — розеолы, папулы, которые быстро превращаются в неправильной формы геморрагии, склонные к увеличению. Геморрагии могут возвышаться над уровнем кожи. Элементы сыпи располагаются преимущественно на конечностях, туловище, лице, ягодицах. Наблюдаются кровоизлияния в конъюнктиве, склерах, слизистой оболочке полости рта, во внутренних органах, надпочечниках.Элементы этой сыпи с неправильными контурами, «звездчатые», «отростчатые», на бледном фоне кожи они напоминают картину звездного неба. В центре геморрагий появляются некрозы, сыпь темнеет, становится крупнее, количество ее увеличивается, иногда становится сливной, поражая значительные участки. Чаще это дистальные (удаленные) отделы конечностей, кончики пальцев ног, рук. Возможны некрозы (омертвение) и сухая гангрена ушных раковин, носа, фаланг пальцев. Появление сыпи на лице, веках, склерах, ушных раковинах также является неблагоприятным признаком. Если сыпь возникает в первые часы от начала заболевания, это является прогностически неблагоприятным признаком и характерно для очень тяжелых форм болезни.
В качестве компенсации в организме активируется противосвертывающая система, кровь разжижается. К этому времени как свертывающая система, так и противосвертывающая системы истощены. В итоге в системе гемокоагуляции возникают хаотические разнонаправленные изменения — тромбы и кровотечения. Менингококцемия начинается внезапно или после насморка. При попадании менингококков в кровь возникает озноб, повышается температура до 38-39° С, появляются боли в мышцах и суставах, головная боль, нередко рвота. В конце 1-ых — начале 2-ых суток появляется наиболее характерный симптом — геморрагическая сыпь. Сыпь при менингококцемии и есть множественные кровоизлияния в кожные покровы. Появлению сыпи может предшествовать назофарингит в течение 3-6 дн. На фоне интоксикации, высокой температуры тела, бледной, бледно-серой кожи появляются первые элементы — розеолы, папулы, которые быстро превращаются в неправильной формы геморрагии, склонные к увеличению. Геморрагии могут возвышаться над уровнем кожи. Элементы сыпи располагаются преимущественно на конечностях, туловище, лице, ягодицах. Наблюдаются кровоизлияния в конъюнктиве, склерах, слизистой оболочке полости рта, во внутренних органах, надпочечниках.Элементы этой сыпи с неправильными контурами, «звездчатые», «отростчатые», на бледном фоне кожи они напоминают картину звездного неба. В центре геморрагий появляются некрозы, сыпь темнеет, становится крупнее, количество ее увеличивается, иногда становится сливной, поражая значительные участки. Чаще это дистальные (удаленные) отделы конечностей, кончики пальцев ног, рук. Возможны некрозы (омертвение) и сухая гангрена ушных раковин, носа, фаланг пальцев. Появление сыпи на лице, веках, склерах, ушных раковинах также является неблагоприятным признаком. Если сыпь возникает в первые часы от начала заболевания, это является прогностически неблагоприятным признаком и характерно для очень тяжелых форм болезни.
Фелиноз (болезнь кошачьих царапин — доброкачественный лимфоретикулез) 
Представляет собой гнойное воспаление лимфатических узлов, возникающее после кошачьего укуса или царапин (этиологический фактор — хламидии, Rochalimaea henselae и Alipia ГеН5). Инкубационный период длится от 3 до 20 суток. Для заболевания характерны медленное заживление повреждений, регионарный лимфаденит, лихорадочное состояние. В случае типичной формы болезни на месте уже зажившей раны после укуса или царапины появляется небольшая болезненная папула от 2 до 5 мм в диаметре с ободком гиперемии кожи, которая превращается в везикулу или пустулу, а в дальнейшем — в небольшую язву (не всегда), покрытую сухой корочкой. Спустя 2 нед регионарные лимфатические узлы увеличиваются до 5-10 см в диаметре, в основном они безболезненны. Чаще увеличиваются подмышечные, реже шейные и паховые лимфатические узлы. Через 8 нед они возвращаются к исходному состоянию. У 30 % детей происходит их расплавление.
Герпетическая инфекция 
Возбудитель: вирус простого герпеса,
Ребенок заразен в течение всего времени появления новых элементов.
Сыпь появляется на губах, коже, слизистой рта (афтозный стоматит) в виде пузырьков с мутным содержимым. В период высыпаний может быть высокая температура.
Энтеровирусный везикулярный стоматит (Синдром «рука, нога, рот») 
Возбудитель: энтеровирус Коксаки А16,
Инкубационный период: 3-6 суток. Ребенок заразен до 10 дня болезни. Температура в течение 1-3 дней. На слизистой рта, ладонях, стопах появляются пузырьки, окруженные красным венчиком, проходят самостоятельно в течение 7-10 дней.
инфекционном мононуклеозе 
Возбудитель вирус Эпштейн-Барр
Передается при близком контакте (например, поцелуи).
Характерна высокая температура до 10 дней, ангина, увеличение лимфоузлов, гнусавость голоса. Сыпь возникает при назначении препаратов амоксициллина (флемоксин, амоксиклав).
псевдотуберкулез и иерсиниоз 

Возбудитель: иерсинии, инкубационный период 3-18 дней.
Передается при употреблении сырых овощей, через некипяченое козье молоко.
Описание: Обычно наблюдается высокая температура, могут быть боли в животе, в суставах, понос. Сыпь различной локализации и формы, типично по типу «носков», «перчаток». Кожа шелушится и отходит.
Чесотка 
Вызывается клещом, который проделывает микроскопические ходы в тонкой коже межпальцевых промежутков, запястья, на животе, половых органов и других частях тела. В местах поражения возникает сильный зуд кожи. Чесотка является чрезвычайно заразным заболеванием и требует лечения у дерматолога.Передается от человека при близком контакте, через общие вещи. При чесотке сыпь сопровождается мучительным зудом и выглядит как точечные элементы, часто расположенные попарно, в 2-3 мм друг от друга. Часто наслоение вторичной инфекции (стрептодермия).
Контагиозный моллюск 
Возбудитель: поксвирус,
Передается при близком контакте, через общую ванну, купание в стоячих водоемах. Описание: Сыпь до 0,5 см в диаметре, с «пупковидным» вдавлением в центре, перламутровым оттенком, при раздавливании выделяется творожистое отделяемое.
Следы от укусов
• Клопы.
Представители вида Cimex lectularius достигают размеров 3-5 мм, они активны в ночное время и питаются только один раз в неделю. Обычно живут в трещинах пола, обивке мебели, картинных рамах. Классический клинический признак укусов клопов — ряд линейно расположенных, зудящих, уртикарных папул, которые возникают ночью на открытых участках тела. При осмотре методом диаскопии (прижатием предметного стеклышка или шпателя к коже) в центре высыпаний можно заметить геморрагическую точку. Постановке диагноза поможет осмотр постельного белья, на котором можно обнаружить капельки крови.
• Блохи.
Блохи минимально специфичны по отношению к своему хозяину, поэтому блохи человека могут нападать на животных и наоборот. Блоха человека, Pulex irritans. Они наносят укусы и на закрытые одеждой участки тела. Укусы блох представляют собой уртикарные очаги с небольшой сине-красной геморрагией (purpura pulicosa). Они обычно беспорядочно расположены на теле. У детей очаги иногда папуло-везикулезные и их трудно отличить от детской почесухи.
• Перепончатокрылые.
К этому отряду относятся пчелы, шмели, осы и шершни. Они жалят специальным аппаратом, расположенным в задней части тела, который соединен с мешочком, содержащим яд. Укусы пчел часто можно наблюдать на ступнях детей, которые шли босиком через луг или газон. Место укуса надо внимательно осмотреть, поскольку жало может все еще находится там. В этом случае жало нужно осторожно удалить маленьким пинцетом, стараясь не задеть мешочек с ядом. Осы чаще жалят детей в голову, шею и руки, поскольку их часто привлекает запах еды и напитков и из-за этого они «конфликтуют» с людьми. Иногда оса может залететь в стакан и с его содержимым случайно попасть в желудок человека.
Местная реакция на укусы хорошо известна всем — боль, эритема, отек и в некоторых случаях образование пузыря. Такая цепочка событий в полости рта может привести к обструкции (отечности и непроходимости). Кроме того, в течение следующих нескольких минут могут произойти системные реакции, которые приводят к зуду, крапивнице, анафилаксии и острой сосудистой недостаточности у аллергиков.
• Двукрылые.
В этот отряд входят мухи и комары. Комары наиболее активны ранним утром и вечером. Они кусают открытые участки тела. Комары особенно распространены у небольших водоемов со стоячей водой, поскольку это излюбленные места их размножения.
Вначале укус комара представляет собой зудящий эритематозный волдырь, который затем развивается в плотную папулу, персистирующую в течение часов и дней. Иногда на месте укуса развивается пузырь или более тяжелая местная реакция с эритемой, чувством тепла и отеком, обычно на конечности. Вторичная импетигинизация типично возникает в результате расчесов. Чаще всего эта сыпь сопровождаются зудом, но не очень сильным. Общее состояние ребенка не страдает. Он ведет себя как обычно — играет, бегает, разбрасывает вещи, смотрит мультики и с аппетитом ест.

Возникает после употребления внутрь или контакта с каким-либо аллергеном. Аллергическая сыпь может быть вызвана аллергенами окружающей среды или пищей. Существует много аллергенов, но зачастую их не удается установить, даже приложив максимум усилий.
Чаще всего аллергенами являются домашняя пыль, шерсть животных, пыльца растений, продукты питания, порошки для стирки, особенно при низкой температуре воды, натуральная шерсть, некоторые металлы (например, никель пуговиц, молний, замков, пряжек).
Пищевую аллергию могут вызывать консерванты, красители, шоколад, ракообразные, рыба, яйца, клубника, орехи, помидоры. Вообще говоря, аллергеном может быть любой продукт питания, кроме разве что поваренной соли. Возможна аллергия и на лекарства, часто к антибиотикам пенициллинового ряда и др.
Важным признаком, отличающим аллергию от инфекционных высыпаний, является хорошее общее состояние ребенка. Ребенок может быть раздражительным, поскольку его беспокоит зуд, но не сонливым, не отмечается потери аппетита и повышения температуры тела.
Если сыпь сопровождается отеками (особенно на лице вокруг губ и глаз), будьте очень осторожны и сразу обратитесь к врачу. Это может быть признаком грозного осложнения — отека Квинке или даже аллергического шока. Распространение отека на область языка и верхних дыхательных путей ведет к удушью. Такое состояние требует неотложного лечения в стационаре, иногда даже в реанимационном отделений. Аллергические реакции могут возникать даже после легкого прикосновения к чему-либо. Классическим примером такого рода бывают высыпания в результате ожогов крапивы или медузы.
Внимательно оценив рацион и окружение вашего ребенка, вы наверняка сможете разобраться в причине аллергии. Не забывайте, что укусы комаров у детей также вызывают местную аллергическую реакцию — вследствие этого множественные следы от укусов комаров иногда можно принять за сыпь.
Почти всегда появляется внезапно, нередко сопровождается обильным насморком и слезотечением, сильно зудит. Высыпания рельефные, хорошо заметные. Даже если нет сыпи, то кожа раздраженная, красная, отечная. Прием противоаллергических препаратов устраняет и зуд, и саму сыпь.
Проявляется аллергическая реакция довольно быстро. На коже всего тела или отдельных участках (щеки, ягодицы, за ушами) появляются красные пятна, неправильной формы, склонные к слиянию и сопровождающиеся сильным зудом. Может измениться общее состояние ребенка: он может быть вялым или наоборот, слишком возбужденным. Иногда бывает рвота или жидкий стул. Но чаще ребенок чувствует себя хорошо, но очень чешется. Как же помочь малышу в данной ситуации? Прежде всего, необходимо исключить из его питания продукты, которые вызывают аллергическую реакцию, даже в том случае, если они очень вкусные, и он их очень любит. Затем надо дать ребенку сорбенты — препараты, которые выведут аллерген из организма ребенка. К ним относятся активированный уголь, смекта, зостерин-ультра, фильтрум. Обязательным является прием противоаллергических препаратов (все тот же супрастин или другие препараты). На кожу наносится «Фенистил-гель» и увлажняющий крем. Очень неплохо было бы показаться педиатру или дерматологу.
Аллергическая реакция может возникнуть и при контакте кожи с какими-то веществами, например стиральный порошок, кондиционер для белья и т.п. В этом случае сыпь появляется только на тех участках, которые непосредственно соприкасались с аллергеном. Тактика поведения родителей в этом случае аналогична тактике при пищевой аллергии. Дополнительно следует устранить с кожи то вещество, которое вызвало реакцию — смыть под проточной водой. Если вы подозреваете, что сыпь вызвана контактом с одеждой. Помните, что кроме неподходящего материала, аллергию могут вызывать остатки стирального порошка или кондиционера для белья. Попробуйте сменить фирму производителя или пользуйтесь гипоаллергенными средствами гигиены.
3. Сыпь при БОЛЕЗНЯХ КРОВИ и СОСУДОВ имеет обычно геморрагический характер, т.е. возникает в результате кровоизлияний в кожу. В зависимости от патологии, это могут быть как крупные синяки всех цветов радуги, так и мелкоточечная сыпь, покрывающая всю поверхность тела.
Причины:1)Уменьшение количества или нарушение функционирования особых кровяных клеток — тромбоцитов, которые активно участвуют в процессе свертывания крови (часто бывают врожденными). 2)Нарушение проницаемости сосудов. 
В большинстве случаев сыпь не пальпируется, за исключением воспаления стенок сосудов. От других подобных высыпаний геморрагическая сыпь отличается тем, что при надавливании не бледнеет и не исчезает. Внешний вид сыпи обусловлен причинами ее появления, при различных заболеваниях она может иметь разные размеры и цвет. Окраска геморрагических пятен сразу после их появления красная, затем последовательно сменяется синей, зеленой, желтой, светло-коричневой, темно-коричневой, грязно-серой; полностью окраска исчезает спустя 2-3 нед.
В зависимости от величины и формы пятен выделяют петехии (точечные кровоизлияния), пурпуру (кровоизлияния диаметром до 1-2 см), экхимозы (кровоизлияния диаметром более 2 см), линейные кровоизлияния.
Наиболее распространенной является геморрагическая сыпь на ногах, что может затруднить диагностику, так как такая локализация характерна для многих заболеваний.
Причиной геморрагической сыпи могут быть наследственные и инфекционные заболевания, прием стероидов, а так же различные нарушения, поражающие кровеносные сосуды. Распространенной причиной геморрагической сыпи у детей до 5 лет является острая форма геморрагического васкулита, заболевания микрососудов. Геморрагический васкулит, чаще всего сопровождается геморрагической сыпью именно на ногах. Лечение назначается в зависимости от степени тяжести и формы заболевания. Как правило, дети во время лечения находятся под наблюдением в диспансере. При правильном и своевременном лечении заболевание имеет благоприятный исход.
Так же при появлении геморрагической сыпи у детей необходимо исключить наследственные заболевания, такие как гемофилия и болезнь фон Виллебранда. Гемофилия характеризуется появлением подкожных гематом, а любые травмы сопровождаются обширными внутренними и внешними кровотечениями. В основном гемофилии подвержены мужчины. Болезнь фон Виллебранда приводит к повышенной ломкости капилляров, что и вызывает появление геморрагии.
Такие тяжелые заболевания как амилоидоз, гранулематоз Вегенера, тромбоцитопеническая пурпура, сопровождаются различными видами геморрагической сыпи, и требуют незамедлительного лечения.
Гемосидероз кожи так же сопровождается появлением сыпи, которая по истечении времени меняет цвет с красного на желтый или бурый.
При появлении геморрагической сыпи необходимо незамедлительно обратиться к врачу и ограничить подвижность до диагностики и госпитализации. Во многих случаях в первые же часы после появления сыпи требуется оказание первой помощи, поэтому терять время на попытки самостоятельного лечения не стоит. При появлении геморрагической сыпи у детей стоит соблюдать особую осторожность, даже при нормальном самочувствии необходимо соблюдение постельного режима до приезда врача.
4. Вследствие особенностей кожи детей и частых ДЕФЕКТОВ ГИГИЕНЫ нередкими заболеваниями в младенческом возрасте является потница, пеленочный дерматит , опрелость. 
Не следует чрезмерно укутывать ребенка. Старайтесь не оставлять ребенка в мокрых пеленках или подгузниках. Чаще купайте и подмывайте ребенка, а также давайте его коже подышать — практикуйте регулярные воздушные ванны.
Везикулопустулёз — более неприятен. 
Это гнойное воспаление устья потовых желез у детей грудного и раннего детского возраста, вызванное патогенным стафилококком. Для него характерны гнойничковые высыпания мелкие пузырьки белого или желтоватого цвета, от которых также страдают грудные дети. Это достаточно серьёзный повод для волнения и немедленного обращения за медицинской помощью.
Пузырьки появляются на спине, груди, шее, ногах и руках, даже на голове. Потом они лопаются, на коже остаются корочки. Опасен он тем, что из лопнувших пузырьков возбудитель инфекции попадает на соседние участки кожи и «расползается» дальше по всему телу.
Обнаружив такой гнойничок, осторожно снимите его ваткой со спиртом и прижгите крепким (5%-ным, тёмным, почти чёрным) раствором марганцовокислого калия или раствором зелёнки.
Придётся «раскрасить» ребёнка, чтобы не дать распространиться инфекции. Протрите спиртом и участки кожи вокруг гнойничков, но только очень аккуратно, чтобы не задеть гнойничок.
При везикулопустулёзе не надо купать малыша, так как микробы из пузырьков попадают в воду и очень быстро инфицируют всю кожу.
Что можете сделать вы
Если вы обнаружили у своего ребенка сыпь на коже, старайтесь следовать следующим правилам:
1) Необходимо всегда вызывать врача на дом, чтобы в случае наличия инфекционного заболевания не заражать окружающих в поликлинике и в транспорте. Кроме того, любого больного с сыпью необходимо изолировать от беременных женщин, пока врач не скажет, что это не краснуха.
2) Если вы заподозрили у своего ребенка менингококковую инфекцию, или увидели любую геморрагическую сыпь незамедлительно вызывайте «скорую помощь»
3) До прихода врача не надо смазывать элементы сыпи, особенно растворами с красящими веществами (например,«зеленкой»). Как вы уже поняли, основные причины сыпи — внутренние. Следовательно, выраженного положительного эффекта от смазывания элементов сыпи вы не добьетесь. Однако врачу будет значительно сложнее поставить диагноз.