В диагностике первичного сифилиса определенные трудности возникают не только у дерматовенерологов, но и у акушеров-гинекологов, стоматологов, отоларингологов, хирургов. Более чем у 98% пациентов имеет место половой путь заражения, кроме того, возможны бытовой, гемотрансфузионный, трансплацентарный (передача сифилиса потомству), профессиональный (преимущественно у врачей хирургических специальностей при нарушении целостности кожных покровов во время оперативных вмешательств).
Согласно классическим представлениям о течении сифилитической инфекции, инкубационный период составляет 3-4 недели. В настоящее время нередко отмечается увеличение этого срока до 3 месяцев и более. Данное обстоятельство предопределено массовым бесконтрольным применением антибиотиков, их свободной продажей во многих аптеках. Лица, склонные к многочисленным половым связям, нередко применяют антибиотики широкого спектра действия (доксициклин, сумамед и др.) по собственной инициативе, с целью предотвращения заражения. Больные ОРВИ, фарингитами, ларингитами, с обострениями хронических заболеваний также часто самостоятельно принимают антибиотики различных групп.
Во всех вышеперечисленных случаях развитие сифилиса не предотвращается, но реально может увеличиться инкубационный период. У лиц со сниженным иммунитетом, при системных заболеваниях, в пожилом и старческом возрасте также отмечается склонность к увеличению продолжительности инкубационного периода. В отдельных случаях он может укорачиваться. Последнее наблюдается при наличии биполярных шанкров (одновременное появление шанкров на различных участках — на «разных полюсах»), при наличии острых инфекционных процессов (острый гонорейный уретрит и т.п.).
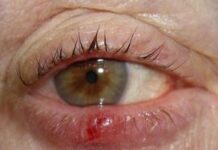
К дерматовенерологам обращается наибольшее число больных с очагами поражения на половых органах. Типичный первичный аффект при сифилисе представляет собой эрозию округлых либо овальных очертаний, с ровными краями, гладким, блестящим дном цвета сырого мяса, часто с блюдцеобразным углублением. Шанкр приподнят над уровнем кожи или слизистой оболочки, в основании пальпируется плотно-эластический инфильтрат. Первичный аффект чаще расположен на наиболее травмируемых при половом контакте участках (венечная борозда у мужчин, большие и малые половые губы, шейка матки, область лобка, нижняя часть живота, внутренней поверхности бедер, промежность у женщин). Через 7-10 дней после появления твердого шанкра развивается неостровоспалительный регионарный лимфаденит.
В отдельных случаях наблюдаются атипичные твердые шанкры: шанкр-амигдалит, шанкр-панариций, индуративный отек.
При недостаточном осмотре и обследовании дерматологом могут быть ошибочно диагностированы красный плоский лишай, баланопостит, трихомонадная эрозия, гонорейная эрозия, чесотка.
Красный плоский лишай может распространяться на область гениталий как у мужчин, так и у женщин. Для типичной формы характерен выраженный зуд, однако в последние годы встречается все больше пациентов, у которых зуд незначителен или отсутствует. У мужчин папулы расположены как на головке, так и на теле полового члена, где твердый шанкр располагается гораздо реже, чем в области венечной борозды. В отличие от высыпаний другой локализации сиреневый или фиолетовый оттенок в окраске папул может отсутствовать или быть не выраженным. В то же время следует обращать внимание на такие характерные признаки, как полигональная форма элементов, пупкообразное вдавление в центре, отсутствие собственно эрозии или язвы, регионарного лимфаденита.
У женщин высыпания представлены полигональными папулами, с пупкообразным вдавлением в центре, розовато-сиреневого или синюшно-красного цвета. При распространении на слизистую оболочку можно наблюдать характерную белесоватую «сетку», описанную Уикхемом, представляющую собой переплетающиеся полосы разросшегося зернистого слоя, просвечивающие через роговой слой эпидермиса. Эрозия или язва отсутствуют, нет уплотнения в основании эффлоресценций, регионарного лимфаденита.
Определенные сложности в диагностике могут быть обусловлены тем, что поражение гениталий может развиваться самостоятельно, без изменений на других участках кожного покрова.
При псориазе поражение гениталий наблюдается как у мужчин, так и у женщин. У мужчин на головке и теле полового члена расположены розовые либо красные папулы, преимущественно округлой формы, с явлениями инфильтрации. Как и при красном плоском лишае не отмечено преимущественного расположения в области венечной борозды, характерного для сифилиса. У женщин процесс может начинаться как интертригинозный, в последующем отличающийся четкими границами, явлениями инфильтрации. В отдельных случаях поражение протекает с элементами экссудации язвы, эрозии и регионарный лимфаденит отсутствуют. Поскольку псориаз наследуется по аутосомно-доминантному типу, нередко имеется соответствующий семейный анамнез.
Для баланопостита характерны выраженные воспалительные явления. Головка полового члена, внутренний листок крайней плоти гиперемированы, отечны, на их поверхности располагаются многочисленные болезненные, неправильной формы, нередко сливающиеся эрозии, определенное сходство с твердым шанкром придает цвет сырого мяса. При осмотре пациента необходимо обратить внимание на отсутствие уплотнения в основании эрозий, регионарного лимфаденита.
Рецидивирующий генитальный герпес характеризуется появлением мелких, величиной с булавочную головку пузырьков, сопровождающихся легким зудом, жжением. На месте вскрывшихся пузырьков образуются эрозии с фестончатыми краями. Уплотнение в основании эрозий отсутствует, нет регионарного лимфаденита. Если данный эпизод не является дебютом заболевания, в анамнезе присутствуют указания на ранее перенесенные рецидивы. Длительное течение рецидивирующего генитального герпеса сопровождается психопатическими изменениями.
Трихомонадные эрозии и язвы развиваются редко. На отечном гиперемированном фоне они приобретают неправильную форму, нередко болезненные, с желтоватым налетом. В основании элементов признаки уплотнения отсутствуют, регионарного лимфаденита нет. Развитие эрозий язв происходит на фоне симптоматики основной инфекции.
Аналогично проводится дифференциальный диагноз с гонорейными эрозиями и язвами.
При чесотке могут развиться различные пиококковые осложнения. Эктима в области полового члена может напоминать первичный аффект при сифилисе. Типичные попарно расположенные папуло-везикулезные высыпания, зуд, отсутствие уплотнения в основании очага, а также регионарного лимфаденита позволяет отличить чесоточную эктиму от твердого шанкра.
Ошибки в диагностике первичной сифиломы нередко связаны с тем, что при отрицательных результатах анализов может быть поставлен один из вышеперечисленных диагнозов, а повторное исследование не назначено. Следует особо подчеркнуть, что в отделяемом твердого шанкра обнаружить бледную трепонему не всегда легко. Широкое применение различных медикаментов, как по личной инициативе больного, так и вследствие ошибочных рекомендаций врачей, наличие сопутствующей бактериальной флоры значительно затрудняют обнаружение бледной трепонемы. В создавшейся эпидемиологической обстановке необходимо проводить повторные исследования 3-5 раз, после применения примочек с изотоническим раствором хлорида натрия. Иногда врачи необоснованно назначают примочки с раствором борной кислоты либо другими средствами, затрудняющими обнаружение бледной трепонемы.
Определенные диагностические трудности при обнаружении твердого шанкра могут возникать у акушеров-гинекологов. При локализации твердого шанкра в области больших и малых половых губ ошибочно диагностируют острый вульвит, фурункул, язвенную пиодермию. В отличие от первичной сифиломы для этих заболеваний характерны симптомы острого воспаления, выраженная болезненность, увеличение регионарных лимфатических узлов.
Индуративный отек может быть ошибочно расценен как острый бартолинит либо абсцесс половой губы По сравнению с твёрдым шанкром при этих состояниях ярко выражены симптомы острого воспаления, резкая болезненность как локальная, так и регионарных лимфатических узлов.
При локализации твёрдого шанкра в области шейки матки ошибочно диагностируют эрозию, рак. Для первичной сифиломы характерна преимущественная локализация на передней или задней губе, иногда в виде кольца вокруг шейки матки, правильные очертания, ровные четкие границы, через 5-6 недель после возникновения начинается эпителизация. В отличие от твердого шанкра эрозия шейки матки обычно распространяется на отверстие матки, имеет нечеткие края, длительное, хроническое течение. Рак шейки матки характеризуется медленным развитием язвы с бугристым, легко кровоточащим дном и плотными, «вывороченными» краями.
При спиноцеллюлярном раке язва расположена более глубоко, чем первичная сифилома, края плотной консистенции, приподняты, «выворочены», дно язвы изрытое, кровоточит, язва болезненная. Лимфатические узлы вовлекаются в патологический процесс через несколько недель или месяцев, консистенция их плотная. Дальнейшее развитие процесса сопровождается характерными общими симптомами (снижение аппетита, потеря массы тела, нарастающая слабость и т.п.).
Известны случаи ошибок в диагностике твердого шанкра, допущенных хирургами. Так, при расположении твердого шанкра на гениталиях эрозия может быть расценена урологом как проявление баланопостита. В отличие от первичной сифиломы при баланопостите нет выраженного уплотнения в основании эрозии, присутствует болезненность.
Наибольшие сложности возникают при осложнении твердого шанкра фимозом, когда первичная сифилома недоступна осмотру. В таком случае показаны проведение уретроскопии с исследованием отделяемого твердого шанкра, исследование пунктата паховых лимфатических узлов.
Значительные трудности также составляет выявление шанкра, расположенного на слизистой оболочке мочеиспускательного канала. Эндоуретральные шанкры наблюдаются преимущественно у мужчин.
К диагностическим ошибками приводит присутствие таких нетипичных для сифилиса симптомов, как чувство жжения, некоторая болезненность, наличие скудных, слизисто-гнойных, иногда с примесью крови выделений из уретры, нерезкие границы инфильтрата в толще уретры. Здесь также необходимы проведение уретроскопии с исследованием отделяемого твердого шанкра, исследование пунктата лимфатических узлов.
Наибольшее количество диагностических ошибок приходится на экстрагенитальные твердые шанкры. При локализации в области заднего прохода может быть ошибочно диагностирована трещина заднего прохода. Следует отметить, что для первичной сифиломы в виде трещины характерна линейная форма, слабо выраженный инфильтрат в основании, при локализации в складках ануса — некоторая болезненность. Такая трещина нередко «теряется» в складках заднего прохода. Сомнения в диагнозе могут быть разрешены после исследования на бледную трепонему и серологического обследования.
Возможно расположение твердого шанкра непосредственно на геморроидальных очагах, в подобных случаях также необходимо комплексное обследование.
При экстрагенитальном расположении твердый шанкр может появиться на любом участке кожного покрова. Нередко этот вид первичной сифиломы отличается значительными размерами, отчетливо выраженным уплотнением у основания, на открытых участках покрывается корочкой. Такой шанкр могут быть ошибочно расценен как фурункул, карбункул, в последующем осуществляется крестообразный разрез, широко используются антибиотики, что еще больше затрудняет последующую диагностику.
В связи с этим следует особо подчеркнуть целесообразность всестороннего осмотра таких пациентов (экстрагенитальные шанкры могут сочетаться с шанкрами генитальной локализации), комплексного лабораторного обследования.
Хирурги иногда допускают ошибки в диагностике сифилитического регионарного лимфаденита, расценивая его проявления как паховую грыжу, туберкулезный аденит, заболевания крови. При первичном сифилисе регионарный лимфаденит развивается в среднем через 7 дней после появления твердого шанкра, носит неостровоспалительный характер. Необходимы тщательный сбор анамнеза, комплексное лабораторное исследование.
Чрезвычайно сложна дифференциальная диагностика шанкра-панариция и острого гнойного заболевания пальцев кисти. Как и любая атипичная первичная сифилома, шанкр-панариций протекает без эрозии или язвы, в некоторых случаях отмечается болезненность, что существенно затрудняет диагностику. Длительное течение процесса, выявление плотных безболезненных лимфатических узлов позволяют заподозрить сифилис.
Отоларингологи могут столкнуться с определенными трудностями в диагностике шанкра-амигдалита. Для этой атипичной сифиломы характерны уплотнение, увеличение миндалины с явлениями острого воспаления, отсутствие на ее поверхности эрозии или язвы, выраженная болезненность, подъем температуры. Заподозрить сифилис можно по одностороннему характеру поражения, увеличению подчелюстных, шейных лимфатических узлов. Детальный сбор анамнеза, комплексное лабораторное обследование позволяют предотвратить лечение, назначаемое по поводу ошибочно диагностированных фарингита, ангины и т.п.
Стоматологи сталкиваются с диагностическими трудностями при выявлении первичной сифиломы, расположенной на слизистой полости рта. Здесь наиболее часто располагаются твердые шанкры небольших размеров, иногда «карликовые». В отличие от проявлений стоматита шанкры безболезненны, не сопровождаются субъективными ощущениями.
Наибольшее количество диагностических ошибок, допускаемое врачами различных специальностей, приходится на вторичный период сифилиса. После окончания первичного периода сифилиса, продолжительность которого равна в среднем 45-50 дням, появляются симптомы вторичного периода, который при отсутствии лечения может длиться 2-4 года. В течение этого периода проявления, свойственные вторичному сифилису, могут повторяться несколько раз. Вторичные высыпания, появляющиеся непосредственно по окончании первичного периода сифилиса, отличаются обилием высыпных элементов, их яркостью, сочностью и беспорядочностью расположения (вторичный свежий сифилис). При последующих высыпаниях (рецидивы) вторичного сифилиса сыпь, за редким исключением, характеризуется по сравнению со свежим периодом небольшим количеств эффлоресценций, более крупными размерами, более бледным цветом, склонностью элементов к группировке с образованием дуг, гирлянд, колец (вторичный рецидивный сифилис)
Высыпания вторичного периода сифилиса весьма разнообразны по своей морфологии. Течение сифилитической инфекции у разных лиц, заразившихся от одного человека, может значительно отличаться. Клиническая картина в большей степени зависит от состояния иммунной системы. При постановке диагноза наряду с клинической симптоматикой учитываются результаты серологического обследования. При вторичном свежем периоде сифилиса положительны классические серологические реакции, РИФ, в половине случаев — РИБТ (иммобилизины вырабатываются примерно в середине вторичного свежего сифилиса, поэтому в начале периода РИБТ отрицательна).
Дерматовенерологи могут испытывать определенные диагностические трудности при выявлении очагов поражения на коже туловища, слизистых оболочках, выпадении волос. При невнимательном осмотре и неполном обследовании могут быть ошибочно диагностированы розовый лишай Жибера, токсикодермия, парапсориаз, красный плоский лишай, псориаз, эпидермофития, обусловленная Trichophyton mentagrophytes var. Interdigitale, многоформная экссудативная эритема, кольцевидная гранулема, диффузная алопеция, отрубевидный лишай.
Свежая розеола возникает непосредственно по окончании первичного периода сифилиса, то есть в среднем через 6-8 недель после появления твердого шанкра, или через 10 недель после заражения. Основным морфологическим элементом является сосудистое пятно, не превышающее 0,7 мм в диаметре. Высыпания появляются постепенно. Свежие розеолезные пятна исчезают при надавливании, старые полностью не исчезают, на их месте остается бурое окрашивание вследствие образования пигмента от распавшихся эритроцитов. Преобладает бледно-розовое окрашивание пятен, реже встречается красновато-розовое или розовато-синюшное. Для свежей сифилитической розеолы характерно обилие высыпных элементов, не сливающихся между собой. Шелушение, субъективные ощущения чаще отсутствуют. Длительность существования этих элементов составляет в среднем 3-4 недели, после чего они разрешаются бесследно.
При гемотрансфузионном пути заражения клинические проявления начинаются сразу со вторичного свежего сифилиса, минуя стадию первичного люэса. Нередко первым проявлением является розеола.
Рецидивная сифилитическая розеола может появиться как через 4-6 месяцев, так и через несколько лет после заражения. Характерны многократные рецидивы. По сравнению со свежей розеолой отмечаются немногочисленные высыпания, элементы несколько крупнее, выражена склонность к образованию дуг, гирлянд, колец.
На слизистых оболочках розеола встречается часто, отличается образованием сплошных эритематозных участков, резко отграниченных от непораженной слизистой оболочки, преобладает красная окраска, с синюшным оттенком, субъективные ощущения отсутствуют либо незначительны.
Высыпания при розовом лишае Жибера отличаются расположением элементов по линиям натяжения кожи Лангера, размером пятен до 10-15 мм (иногда крупнее), розово-красного цвета с характерным нежным шелушением в центре, имеющим типичный вид смятой папиросной бумаги. Обычно выявляется «материнская бляшка» — пятно более крупных размеров, возникающее за 7-10 дней до появления диссеминированной сыпи. Пациенты могут жаловаться на чувство стянутости кожи, легкий зуд, покалывание, реже — легкую болезненность в очагах поражения.
Розеола при токсикодермии отличается более выраженным синюшным оттенком, наклонностью к слиянию, иногда шелушением и развитием зуда и/или других субъективных ощущений. Существенно облегчают задачу анамнестические указания на прием медикаментов, пищевых продуктов, часто вызывающих аллергические реакции и т.п.
Основным морфологическим элементом папулезного сифилида является узелок — компактный, бесполостной элемент, резко отграниченный от нормальной кожи и выступающий над ее уровнем. Многообразие папулезных высыпаний при сифилисе создает определенные диагностические трудности.
Высыпания при каплевидном парапсориазе отличаются розовато-коричневым или красновато-бурым оттенком высыпаний, покрыты «облаткой » — плотно прилегающей сухой чешуйкой. При поскабливании элементов появляется отрубевидное шелушение (симптом «скрытого шелушения»). Эффлоресценции распространяются постепенно или приступообразно, отдельными вспышками.
Лихеноидный парапсориаз отличается появлением блестящих розоватых папул, с плотно сидящей чешуйкой на поверхности. При регрессе элементов на месте папул остаются бурые, слегка атрофичные пятна.
Бляшечный парапсориаз отличается появлением бляшек от розового до темно-бурого цвета, существующих многие месяцы или годы.
Все разновидности парапсориаза отличаются от вторичного сифилиса отсутствием выраженного уплотнения, более длительным течением. Сомнения должны разрешаться после постановки серологических реакций.
Красный плоский лишай и псориаз также необходимо дифференцировать от папулезного сифилиса. Диагностические отличия приведены выше при рассмотрении дифференциального диагноза твердого шанкра.
При дисгидротической форме эпидермофитии стоп отмечается появление пузырьков, напоминающих разваренные зерна саго с плотной покрышкой, величиной от булавочной головки до небольшой горошины. При слиянии пузырьков образуются многокамерные пузыри, вскрывающиеся с образованием эрозий с бордюром отслоившегося эпидермиса по периферии. Процесс распространяется на наружную и внутреннюю боковые поверхности стопы, субъективно отмечаются зуд и болезненность. Характерно длительное течение.
При многоформной экссудативной эритеме пятна и папулы отличаются от высыпаний при вторичном сифилисе более выраженным синюшным или лиловым оттенком. У некоторых элементов в центре — более яркая окраска, западение по сравнению с периферической частью (образование так называемых глазков). Характерна склонность к образованию дуг, гирлянд, колец. Высыпания располагаются на кистях, стопах, иногда на слизистой полости рта. В отличие от сифилиса бледная трепонема не обнаруживается, серологические реакции отрицательны, а элементы разрешаются раньше, за 10-15 дней.
При кольцевидной гранулеме высыпания бледно-розового или белесоватого цвета, состоящие из узелков, сгруппированных с образованием колец. В сомнительных случаях показано комплексное серологическое обследование.
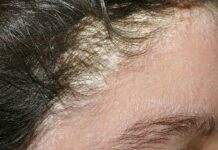
Сифилитическая алопеция чаще развивается при вторичном рецидивном сифилисе, значительно реже — в более ранние периоды. Так как фолликулярный аппарат при этом не поражается, рост волос в последующем восстанавливается полностью.
Различают мелкоочаговую, диффузную, смешанную формы заболевания. Наибольшие диагностические трудности возникают при распознавании диффузной разновидности.
Следует обратить внимание на следующие отличия. При алопеции после перенесенного инфекционного заболевания выпадение волос наступает быстро, имеются соответствующие анамнестические указания на перенесенный грипп, брюшной или сыпной тиф и т.п.
Себорейное поредение волос развивается медленно, в течение месяцев или лет, на фоне состояния себореи. Выпадение волос при эндокринных и неврологических заболеваниях может носить различный по продолжительности характер, но всегда отмечается прямая связь с интеркуррентным заболеванием.
Другие формы сифилитической алопеции необходимо дифференцировать с гнездной алопецией, трихомикозами, псевдопеладой. Гнездная алопеция характеризуется наличием небольшого количества очагов облысения до 8-10 мм в диаметре, правильной округлой формы, с гладкой и блестящей поверхностью. В отличие от сифилитической алопеции волосы отсутствуют полностью.
При трихомикозах большое значение имеет эпидемиологический анамнез, результаты микроскопического, культурального обследования, исследования с помощью лампы Вуда.
Кроме того, у ряда больных имеются поражения гладкой кожи, ногтей. При псевдопеладе отмечается возникновение фолликулярных инфильтратов с последующим образованием рубцов. В отличие от сифилитической алопеции отмечается атрофия фолликулярного аппарата. Иногда сифилитическая алопеция на волосистой части головы сопровождается поредением волос на других участках. Так, характерны выпадение волос на бровях в виде мелких очагов облысения («омнибусный» или «трамвайный» сифилид), постепенное выпадение и отрастание ресниц (симптом Пинкуса). Во всех случаях комплексное серологическое исследование позволит исключить сифилитическую природу алопеции.
Сифилитическая лейкодерма развивается при вторичном рецидивном сифилисе, отличается торпидным течением и длительностью существования. Преимущественной локализацией является шея, особенно боковая и задняя ее поверхность («ожерелье Венеры»), возможно дальнейшее распространение на другие участки кожного покрова.
Некоторые затруднения в диагнозе может представить отрубевидный лишай, в особенности после пребывания больного на солнце. В этом случае кожа пигментируется, за исключением пораженных участков. Пятна имеют разную величину, склонны к слиянию в более обширные участки. При сифилисе участки кожи между депигментированными пятнами заметно отличаются от остального кожного покрова своей гиперпигментацией. Микологические исследования и комплексное серологическое обследование позволяют поставить диагноз в сомнительных случаях.
При локализации вторичных сифилидов в области гениталий у женщин определенные диагностические трудности могут испытывать акушеры-гинекологи. Так, широкие кондиломы могут быть ошибочно расценены как остроконечные. Необходимо отметить, что для широких кондилом характерно появление вегетирующих папул, резко отграниченных от окружающей здоровой кожи, склонность к увеличению в размерах. Поверхность неровная, бугристая, покрытая налетом с большим содержанием бледных трепонем. В отличие от широких кондилом остроконечные характеризуются расположением на тонкой ножке. Поверхность неровная, напоминает «петушиный гребень», а разрастания принято сравнивать с «цветной капустой», «малиной». Во всех случаях необходимы исследование на бледную трепонему, комплексное серологическое обследование.
Иногда мокнущие папулы на половых органах ошибочно расцениваются как вульвит, поскольку в этом случае появляется нехарактерный для сифилиса зуд. Следует учитывать, что поверхность папул мацерируется, мокнет, цвет становится белесоватым, В последующем в результате мацерации на поверхности папулы образуется эрозия, содержащая большое количество бледных трепонем. Для предотвращения возможных ошибок необходимо своевременное серологическое обследование на сифилис.
Хирурги также сталкиваются с некоторыми трудностями при выявлении вторичных сифилидов. Известны случаи ошибочного удаления широких кондилом, расцененных как геморрой. Врачам различных специальностей следует помнить о нередкой локализации сифилидов в области заднего прохода и необходимости адекватного лабораторного исследования.
Отоларингологи могут столкнуться с проявлениями вторичного сифилиса на слизистых оболочках. Папулезный сифилид может располагаться на слизистой оболочке мягкого неба и миндалин, чаще с обеих сторон. Папулезные элементы имеют наклонность к периферическому росту и сливаются в сплошные бляшки. Для сифилитической папулезной ангины, в отличие от стрептококковой ангины характерны отсутствие островоспалительных локальных изменений слизистой оболочки, длительное течение процесса. Повышение температуры при сифилитической ангине менее значительно, чем при стрептококковом поражении. Наибольшее значение приобретают выявление других проявлений сифилиса на коже и слизистых, данные лабораторного обследования.
Папулезный сифилид может располагаться в области гортани, на голосовых связках. В результате сужения голосовой щели наступает осиплость голоса. При подозрении на сифилитическую дисфонию необходимо всестороннее комплексное обследование больного.
Стоматологи могут наблюдать вторичные сифилиды полости рта, имеющие сходство с лейкоплакией, стоматитом. Но папулезный сифилид чаще располагается на миндалинах и в области мягкого неба. Наличие или отсутствие других проявлений сифилиса, исследование на бледную трепонему, комплексное серологическое обследование позволяют уточнить диагноз.
Реже наблюдаются случаи диагностических ошибок инфекционистов. Возможное появление у больных розеолезной сыпи на фоне общего недомогания, повышения температуры может приводить к ошибочному диагнозу острого инфекционного заболевания.
Для предотвращения диагностических ошибок на более поздних стадиях заболевания, при поражениях внутренних органов, центральной нервной системы , проявлениях врожденного сифилиса необходимы тщательный сбор анамнеза, комплексное клинико-серологическое обследование.
]]>