Что такое экзема? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чичирина Е. В., врача-косметолога со стажем в 9 лет.
Определение болезни. Причины заболевания
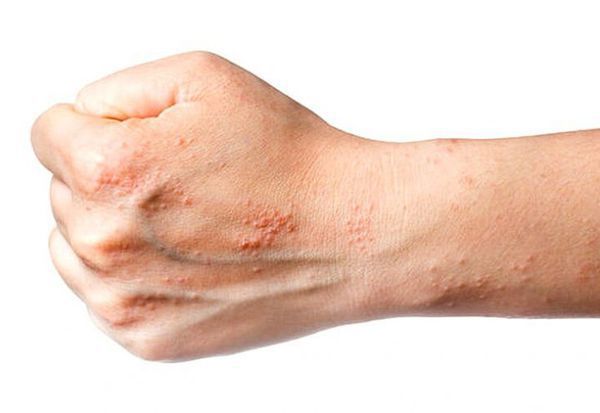
Экзема – это неинфекционное хроническое или острое воспалительное заболевание кожи, для которого характерны частые рецидивы с зудом, покраснением и мелкой сыпью в виде пузырьков с жидкостью.
Слово «экзема» в переводе с греческого означает «вскипать». И правда, высыпания похожи на пузырьки воздуха, когда закипает вода. Отсюда и появилось название заболевания.
Согласно статистическим данным, около 10 % населения Земли страдают той или иной формой экземы [3] . Заболевание поражает людей всех возрастов и часто вызвано влиянием профессиональных факторов. При экземе противопоказана работа в условиях повышенной влажности, связанная с раздражающими и загрязняющими кожу агентами, производственными аллергенами, поэтому заболевание часто приводит к временной утрате трудоспособности [4] .
Женщины заболевают экземой чаще, чем мужчины. Точного объяснения этому нет, но, возможно, причина заключается в условиях работы, влиянии бытовых аллергенов и гормональных изменениях в женском организме.
В последнее время возросло число случаев тяжёлого течения заболевания с частыми рецидивами и устойчивостью к терапии. Это связано с тем, что современный человек окружён множеством аллергенов, использует синтетические материалы, употребляет в пищу много пищевых добавок и живёт в стрессе с постоянным дефицитом сна и хронической усталостью.
Экзема — неинфекционное заболевание, поэтому передача её от человека к человеку невозможна. Болезнь обусловлена генетически и может наследоваться: если у одного из родителей есть экзема, то вероятность, что она будет и у ребёнка, составляет 25-40 %. В случае заболеваемости обоих родителей риск повышается до 50-60 % [1] . Поэтому именно наследственность — основная причина развития экземы. Для экземы характерно многофакторное наследование, связанное с многими генами.
Экзема — это мультифакториальное заболевание, её может спровоцировать множество факторов.
- нарушение иммунитета;
- аллергические реакции на домашнюю пыль, лекарства, пыльцу растений, бытовую химию;
- эндокринные заболевания — нарушение функции гипофиза, надпочечников, половых желёз;
- стресс, депрессивные состояния, заболевания нервной системы;
- очаги хронической инфекции — воспаление почек (пиелонефрит), ангина, отит и даже кариес;
- заболевания кишечника, печени, поджелудочной железы, например воспаление желчного пузыря (холецистит), гастрит, колит, дисбактериоз, язвенная болезнь желудка и двенадцатиперстной кишки;
- авитаминоз;
- гормональные нарушения.
Провокаторами экземы могут стать внешние факторы, такие как:
Симптомы экземы
Для экземы характерны внезапные обострения и ремиссии. Она может возникнуть под действием провоцирующих факторов, но уже через пару недель бесследно пройти.
Позже появляются мокнущие эрозии, трещины на коже, а затем и корки. Жёлтые чешуйки могут локализоваться на коже головы и на бровях. У взрослых экзема чаще всего появляется под коленями, в локтевой области, на ладонях и шее.
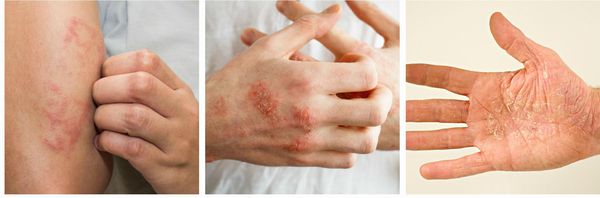
Хотя экзема может возникнуть на любом участке кожи, её излюбленная локализация — это кожа рук и лица. Во время приступов обострения экзематозные очаги могут появляться на новых участках [9] . Для детей наиболее характерными участками локализации сыпи являются лицо, грудь, подбородок.
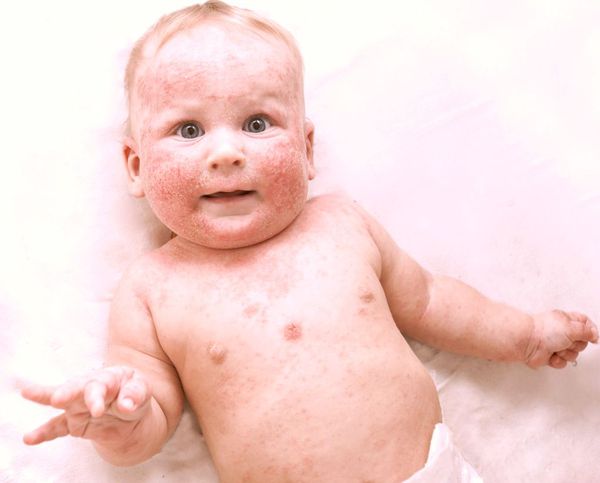
Симптомы экземы индивидуальны, у каждого человека заболевание протекает по-разному. Это важно помнить при постановке диагноза. У пациента может быть как один симптом болезни, так и все вместе. И как показывает практика, клинические проявления одного и того же вида экземы у двух разных пациентов не будут идентичными. Единственный верный способ узнать, являются ли проблемы с кожей экземой, — записаться на приём к врачу-дерматологу. Не стоит заниматься самолечением, это может иметь негативные последствия.
Патогенез экземы
На развитие экземы комплексно влияют различные факторы: наследственные, эндокринные, аллергические и инфекционные [10] .
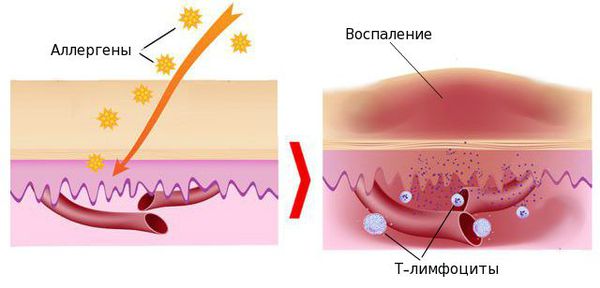
В настоящее время появление экземы рассматривается как патологическая иммунная реакция, сопровождающаяся повреждением и воспалением тканей организма. Г лавную роль при этом играют Т-лимфоциты — клетки, участвующие в приобретённом иммунитете. Они на своей поверхности несут специфические рецепторы и выделяют ряд биологически активных веществ — провоспалительных цитокинов. Т-лимфоциты вызывают развитие воспаления в тканях, в том числе и воспалительную реакцию в коже.
Таким образом, экзема возникает при сочетании провоцирующих факторов (химических веществ, лекарственных препаратов и микробных антигенов в очагах хронической инфекции) и нарушения иммунитета [10] . Организм начинает вырабатывать антитела — иммуноглобулины к собственным клеткам кожи, что влечёт за собой развитие воспаления и появление экзематозных участков с пузырьками и краснотой.
Нарушение межклеточного иммунитета можно подтвердить в ходе лабораторной диагностики. У пациентов с экземой наблюдается изменения гликопротеинов: показатели иммуноглобулинов IgG и IgE выше нормы, IgM — в недостатке.
Результаты исследований также говорят о том, что у некоторых людей с экземой имеется мутация гена, ответственного за создание филаггрина (белка, который помогает поддерживать здоровый защитный барьер эпидермиса). При его недостатке кожа теряет влагу, высыхает и трескается, тем самым открываются ворота для бактерий и вирусов. Именно по этой причине у многих людей с экземой кожа очень сухая и подвержена частым инфекциям.
Классификация и стадии развития экземы
В течении заболевания можно выделить следующие стадии :
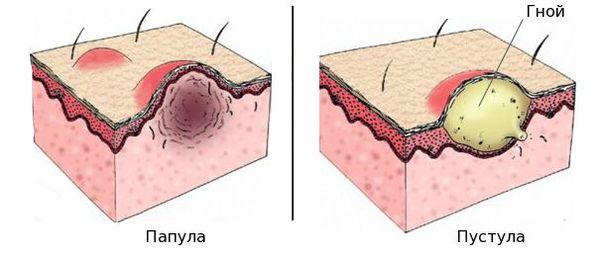
- Эритематозная — появляются покраснение кожи, отёчность и зуд.
- Папулезная — формируются красные папулы (узелки).
- Везикулезная — возникают сгруппированные пузырьки с жидкостью, напоминающие пузырьки воздуха при закипании воды.
- Мокнутие — покрышки пузырьков вскрываются и образуются мокнутия и эрозии.
- Корковая — очаги мокнутия подсыхают и покрываются корками.
- Шелушения – отшелушивание корок и восстановление поверхности кожи [2] .
При переходе экземы в хроническую стадию кожа претерпевает изменения: становится более грубой и сухой, как следствие, шелушится, и появляется пигментация.
Формы экземы в зависимости от особенностей клинической картины и причин появления [5] :
- истинная;
- себорейная;
- микробная;
- нумулярная;
- микотическая;
- интертригинозная;
- варикозная;
- сикозиформная;
- экзема сосков;
- детская;
- профессиональная.
Истинная экзема
Истинная экзема чаще поражает лицо и конечности. Участки здоровой и поражённой кожи при этом чередуются. В процесс могут вовлекаться и другие участки вплоть до эритродермии (генерализации воспалительной реакции и лихорадки). Процесс, как правило, симметричный. В острой стадии заболевание проявляется в виде пузырьков (везикул), покраснения кожи, эрозий с мокнутием, корочек, экскориаций ( механического повреждения кожного покрова при расчёсывании ), могут быть папулы и пустулы. Экзематозные очаги имеют неровные границы. Когда заболевание переходит в хроническую стадию, краснота становится застойной, появляются участки трещин и лихенификаций (утолщения кожи с усилением кожного рисунка в результате длительного расчёсывания), кожа становится грубой и сухой. Нередко процесс осложняется появлением гнойников, вызванных присоединением инфекции: бета-гемолитического стрептококка или золотистого стафилококка [1] .
Монетовидная (нумулярная) экзема
Нумулярная экзема проявляется в основном у взрослых. Мужчины заболевают чаще, чем женщины. Наибольшая заболеваемость приходится на 50-65 лет, причём у обоих полов. У женщин первый пик наблюдается в возрасте от 15 до 25 лет, когда проходит половое созревание, и женщина достигает роста и веса, характерного для взрослого. А вот у детей нумулярная экзема встречается крайне редко. Очаги зачастую расположены в локтевых сгибах и под коленями, причём руки поражаются чаще, чем ноги.
Патогенез заболевания до сих пор неясен. У части пациентов выявляются очаги хронической инфекции, в том числе в области полости рта и в дыхательном тракте. В развитии нумулярной экземы важную роль играют аллергены, например клещи домашней пыли. При заболевании возникают чётко очерченные монетовидные бляшки из папул и везикул. К характерным признакам можно отнести мелкоточечные мокнутия и корочки. Корки могут покрывать всю площадь бляшки, диаметр которой варьируется от 1 до 3 см. Зуд может быть как минимальным, так и сильно выраженным. При кольцевидных формах заболевания проявление уменьшается в центральной части. Хронические бляшки становятся сухими, шелушащимися, кожа при этом утолщается.

Микробная экзема
Микробная экзема — это полиэтиологическое заболевание. В патогенезе микробной экземы важная роль отводится кожному барьеру, ведь одной из его основных функций является защита. Зуд провоцирует расчёсы кожи с повреждением целостности кожного покрова, а это, в свою очередь, формирует входные ворота для инфекции. Экссудация (выход жидкой части крови в воспалённую ткань через сосудистую стенку) создает благоприятные условия для размножения микробов.
Важной составляющей патогенеза является микробиота кожи. В соскобах с поражённой кожи у больных микробной экземой обнаруживаются золотистый и гемолитический стафилококк, дрожжевые грибы, преимущественно рода Candida. Причинами микробной экземы также могут быть внешние физические или механические раздражители. Зачастую очаги микробной экземы появляются вокруг гнойных ран и на местах длительной пиодермии (гнойного заболевания кожи в результате проникновения бактерий).
При микробной экземе очаги округлые или неправильной формы, с чёткими границами, расположены асимметрично и ограничены бордюром из отслаивающегося эпидермиса. В центре очагов можно увидеть гнойные и серозные корки, после их удаления обнаруживается мокнутие, напоминающее «колодцы». Для высыпаний характерен интенсивный зуд [2] .
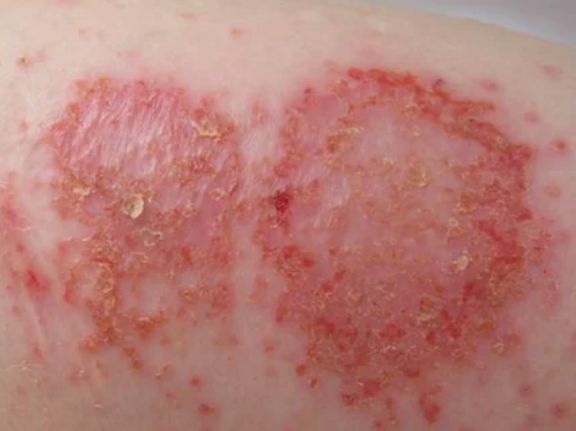
Себорейная экзема
Воспаление начинается на волосистой части головы и локализуется на участках кожи с наибольшим количеством сальных желёз. Этим себорейная экзема схожа с себорейным дерматитом. Очаги поражения локализуются за ушами, на груди, шее, между лопатками, на сгибательной поверхности конечностей. Кожа в пределах очага гиперемирована, отёчна, на её поверхности расположены мелкие папулы желтовато-розового цвета и жирные желтоватые чешуйки и корки [2] .
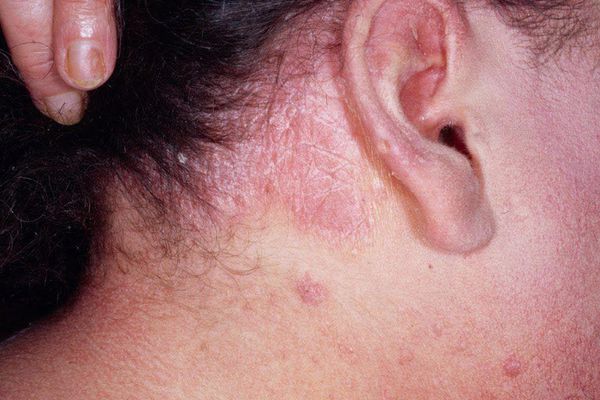
Варикозная экзема
Варикозная экзема, как следует из названия, возникает при наличии у пациента варикозной болезни. Преимущественно поражается кожа голеней рядом с варикозными язвами. К развитию данного вида экземы приводит нерациональное и несвоевременное лечение варикозных язв, мацерация кожи (сморщивание кожи при длительном контакте с водой), травмы. При варикозной экземе отмечается сильный зуд. Дифференциальный диагноз, в первую очередь, необходимо проводить с микседемой и рожистым воспалением [3] .
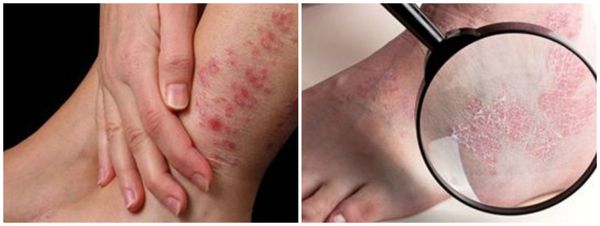
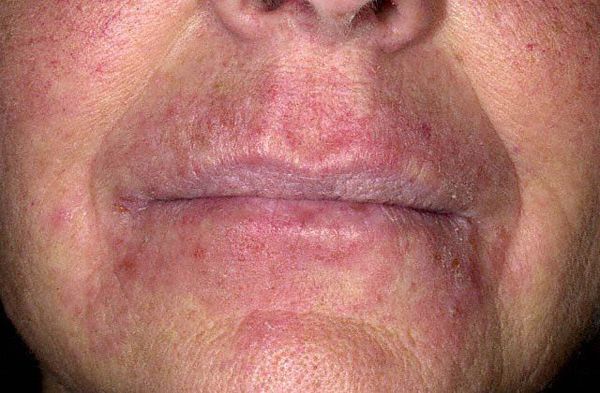
Сикозиформная экзема
Заболевание возникает на фоне вульгарного сикоза — воспаления волосяных фолликулов в результате проникновения в них стафилококков. Патологический процесс способен выходить за границы оволосения, как правило, очаги можно встретить на верхней губе, в подмышках, на подбородке и лобке. Клинически сикозиформная экзема проявляется серозными колодцами, выраженным зудом и мокнутием, позже появляются зоны уплотнения кожи [2] .
Детская экзема
Первые симптомы можно заметить в возрасте 3-6 месяцев. Экзематозные участки симметричны, кожа в пределах очагов ярко гиперемирована, отёчна, горячая на ощупь, имеет блестящую гладкую поверхность, присутствует мокнутие, наслаивающиеся и молочные корки. Экзема поражает преимущественно щёки, лоб, волосистую часть головы, уши, область ягодиц и конечности (как правило, разгибательные поверхности). Характерно, что экзема не затрагивает кожу носогубного треугольника. При заболевании дети жалуются на зуд и бессонницу. Нередко происходит трансформация экземы в атопический дерматит [5] [10] .

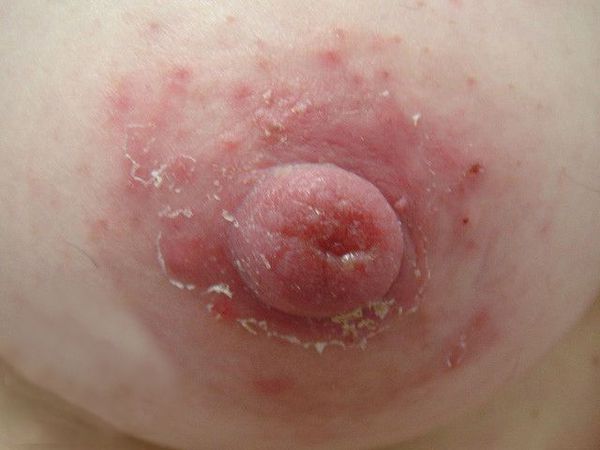
Экзема сосков молочных желёз
Нарушение кожи возникает после травмы сосков во время кормления грудью. Внешне экзема проявляется незначительным покраснением, мокнутием, корками из скоплений крови, а в некоторых случаях пустулами и трещинами, обычно без уплотнения сосков. Как правило, экзематозный процесс распространяется на обе груди [5] .
Профессиональная экзема
Возникает под действием различных производственных аллергенов. Заболевание могут вызывать ртуть, различные сплавы металлов, пенициллин и полусинтетические антибиотики, смолы и синтетические клеи. Профессиональная экзема чаще встречается у рабочих различных производств, людей, которые имеют дело с разными химическими веществами (у химиков и биологов), а также у тех, чья работа связана с постоянным погружением рук в воду (например, уборщиков и санитаров). Под действием аллергенов развивается реакция гиперчувствительности замедленного типа. Клинически профессиональная экзема протекает как обычная экзема. Очаги расположены в основном в зоне контакта с аллергенами и на открытых участках кожи. Для профессиональной экземы характерно быстрое выздоровление при исчезновении причины [6] .
Паратравматическая экзема
Возникает в области послеоперационных рубцов или при неправильно наложенных гипсовых повязках. Проявляется в виде островоспалительной эритемы (покраснения), пустул или папул, образования корок. В поражённых тканях может откладываться гемосидерин — жёлтый пигмент, образующийся при распаде гемоглобина [5] .
Осложнения экземы
Течение экземы может осложняться присоединение пиогенной инфекции, вызванной бета-гемолитическим стрептококком, золотистым стафилококком и гонококком. В результате развития гнойного воспаления образуется мокнущая поверхность с гнилостным запахом. Это сказывается и на общем самочувствии — появляется недомогание и повышается температура.
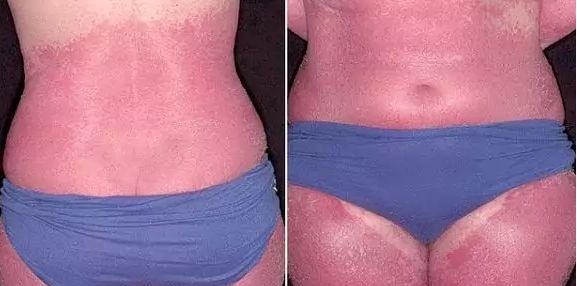
Другим грозным осложнением экземы является эритродермия , при котором воспалительная реакция захватывает до 90 % всей поверхности кожи [4] . Заболевание возникает на фоне провоцирующих факторов, например при приёме лекарственных препаратов, стрессе, нерациональном лечении или обострении хронических заболеваний. При эритродермии повышается температура тела, у данного состояния высокая летальность.
Диагностика экземы
Выявление экземы основывается на сборе анамнеза, клинических проявлениях и лабораторных анализах.
- Анализы крови:
- исследования проб печени;
- триглицеридов;
- глюкозы;
- билирубинового профиля;
- антител IgE.
- Анализ мочи.
- Кожные пробы на аллергены.
- Определение антител к антигенам паразитов.
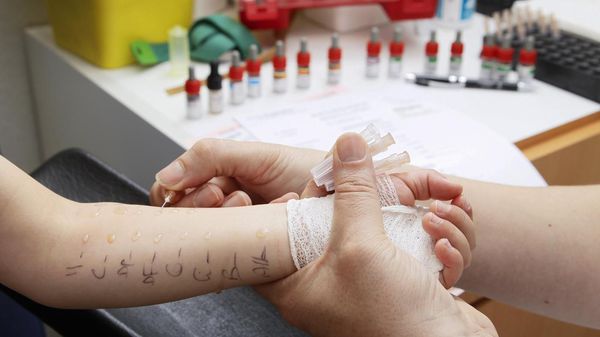
Для дифференциальной диагностики проводят гистологию биоптатов кожи (биологического материала, полученного путём биопсии).
Профессиональную экзему выявляют с помощью кожных проб с предполагаемыми раздражителями: ртутью, сплавами металлов, пенициллином и полусинтетическими антибиотиками, смолами и синтетическими клеями. При необходимости назначаются консультации смежных врачей-специалистов (терапевта, эндокринолога, аллерголога, гастроэнтеролога) [5] .
Истинную экзему важно дифференцировать с атопическим дерматитом, пиодермией, аллергическим контактным дерматитом, а также токсикодермией.
Для атопического дерматита характерен семейный анамнез, отягощённый аллергическими заболеваниями, склонность к атопии (бронхиальной астме, поллинозу), дебют болезни в первый год жизни, выраженная сухость кожи, сезонность обострения (осень-весна).
Истинную экзему от пиодермии отличает симметричность очагов и отсутствие у них чётких границ.
Для развития аллергического контактного дерматита необходимо повторное или длительное воздействие раздражителя на кожу, чтобы вызвать иммунный ответ и специфическое воспаление на коже. Чаще очаги воспаления располагаются на открытых участках тела, контактирующих с раздражающим веществом, и не всегда носят симметричный характер, в отличие от истиной экземы.
Клиническая картина токсикодермии отличается полиморфизмом: элементы варьируются от воспалительных пятен и папул до пузырей, пустул и узлов. Воспалительные элементы имеют разную форму, величину, оттенки, чаще располагаются симметрично по всей коже.
Монетовидная экзема схожа с розовым лишаем, бляшечным парапсориазом и себорейной экземой узелками с белесоватыми чешуйками на поверхности. Узелки расположены преимущественно на животе, спине и груди.
При микробной экземе проводят дифференциальный диагноз с контактным аллергическим дерматитом и стрептодермией. Для стрептодермии характерно заражение после тесного контакта с больным человеком. В некоторых случаях стрептодермия сопровождается повышением температуры тела и увеличением лимфатических узлов.
Дисгидратическую экзему (заболевание с высыпаниями в виде серозных пузырьков небольшого размера) необходимо отличать от дерматомикоза, ладонно-подошвенного псориаза, хронического акродерматита Аллопо [10] [11] .
Дерматомикозы — это грибковые заболевания кожи, причины которых могут быть в несоблюдении личной гигиены, заболеваниях внутренних органов или приёме некоторых препаратов (гормонов, антибиотиков, цитостатиков).
Лечение экземы
Экзема — это хроническое генетически детерминированное заболевание, поэтому её невозможно вылечить навсегда. Целью терапии является достижение ремиссии, улучшение качества жизни и предотвращение новых симптомов. Специфическое лечение индивидуально для каждого пациента и зависит от клинических проявлений и формы экземы.
- антигистаминные таблетки, во время острой стадии заболевания применяют антигистаминные препараты I поколения;
- аптечные увлажняющие кремы для восстановления водного баланса кожи;
- гормональные мази (глюкокортикостероиды) — при наличии сильной воспалительной реакции;
- топические кортикостероидные средства;
- транквилизаторы с антигистаминным действием — при сильном кожном зуде;
- антибиотики — при наличии микробной экземы, присоединении вторичной инфекции с высокой температурой тела;
- ретиноиды — при тилотической или роговой экземе с выраженной инфильтрацией (скоплением в тканях клеточных элементов с примесью крови и лимфы) и гиперкератозом (уплотнением рогового слоя кожи);
- растворы танина, нитрата серебра, борной кислоты, «Циндол» на протяжении недели — в качестве примочек;
- наружные антисептики в течение 1-2 недель (бриллиантовая зелень или «Фукорцин») — для обработки высыпаний;
- пасты с нафталанской нефтью и серой — применяют по мере уменьшения острого воспаления [7] ;
При выраженной экссудации проводят детоксикацию — внутривенно вводят натрий тиосульфат, препараты кальция, а также применяют антигистаминные средствв. Экссудацией называют выход жидкой части крови через сосудистую стенку в воспалённую ткань.
В ряде случаев хорошим дополнительным лечением станет светотерапия — аппаратная терапия с дозированным воздействием света от искусственных источников с определёнными длинами волн [12] .
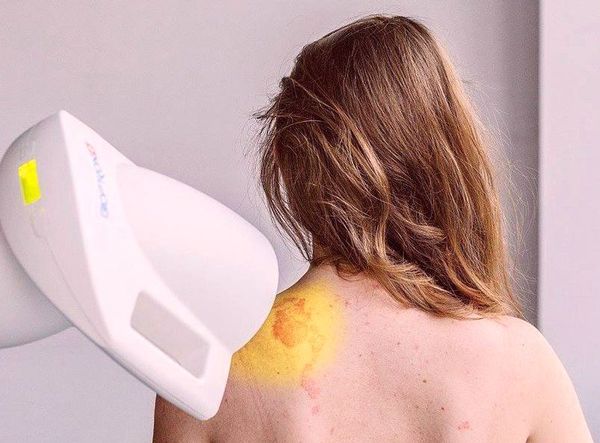
Также пациентам часто назначается физиолечение — ультрафиолетовую терапию с длиной волны 311 нм, курсом 25-30 процедур.
При экземе рекомендуется исключить яйца, цитрусы, морепродукты, жирную рыбу, наваристые бульоны из мяса, цельное молоко, орехи, газированные напитки, красное вино [5] .
Прогноз. Профилактика
При своевременном адекватном лечении, а также соблюдении назначенных рекомендаций врача, прогноз благоприятный [6] .
Чтобы ремиссия была длительной, необходимо исключить внешние причины, которые привели к заболеванию. Важно помнить, что в некоторых случаях экзема проявляется спустя время после воздействия провоцирующего фактора, и отследить его бывает проблематично.
При первом контакте аллергена с организмом происходит сенсибилизация. Это «активация» иммунной системы, формирование специфической реакции на раздражитель, внешне она может никак не проявляться. При повторном действии аллергена иммунная система «узнаёт» его, и вырабатывается иммунный ответ, проявляющийся специфическим воспалением на коже.
Для минимизации рисков возникновения экземы важно придерживаться следующих рекомендаций:
- при склонности к воспалению эпидермиса не пересушивать кожу;
- соблюдать питьевой режим;
- не злоупотреблять горячими ванной и душем;
- придерживаться здорового питания, исключить алкоголь, кофе, цитрусовые, копчёности и острые блюда;
- с осторожностью применять средства бытовой химии.
Чтобы экзематозные очаги не распространялись дальше, их нельзя расчёсывать. Также следует не допускать их контакта с раздражающими материалами. В одежде лучше отдавать предпочтение мягким дышащим тканям, желательно из натурального хлопка или льна. Одежду из шерсти и искусственного шёлка при экземе лучше избегать, так как они вызывают зуд.
]]>